ଯକ୍ଷ୍ମା
ଯକ୍ଷ୍ମା (ଟିବି) ଏକ ସଂକ୍ରମକ ରୋଗ ଯାହା ମାଇକୋବ୍ୟାକ୍ଟେରମ ଟ୍ୟୁବରକ୍ୟୁଲୋସିସଦ୍ୱାରା (MTB) ହୁଏ ।[୧] ଯକ୍ଷ୍ମା ସାଧାରଣତଃ ଫୁସଫୁସକୁ ଆକ୍ରମଣ କଲେ ମଧ୍ୟ ଶରୀରର ଯେ କୌଣସି ଅଙ୍ଗରେ ଏହାଦ୍ୱାରା ରୋଗ ହୋଇପାରେ । ଅଧିକାଂଶ ସଂକ୍ରମଣରେ କୌଣସି ଲକ୍ଷଣ ହେଉ ନ ଥିବାରୁ ତାହାକୁ ପ୍ରଛନ୍ନ ଯକ୍ଷ୍ମା ଓ ଇଂରାଜୀ ଭାଷାରେ ଲେଟେଣ୍ଟ ଟ୍ୟୁବରକୁଲୋସିସ (latent tuberculosis) କୁହାଯାଏ । ଏହି ପ୍ରଛନ୍ନ ଯକ୍ଷ୍ମା ମଧ୍ୟରୁ ପ୍ରାୟ ୧୦% ସଂକ୍ରମଣ ସକ୍ରିୟ ରୋଗରେ ପରିଣତ ହୁଏ ଯାହାକୁ ଚିକିତ୍ସା ନ କଲେ ସେଥିରୁ ଅଧେ ଲୋକ ମୃତ୍ୟୁ ବରଣ କରନ୍ତି । ସକ୍ରିୟ ଫୁସଫୁସ ଯକ୍ଷ୍ମା ରୋଗରେ କ୍ରନିକ ବା ଦୀର୍ଘକାଳୀନ କାଶ ସହିତ ରକ୍ତ ମିଶ୍ରିତ ଖଙ୍କାର ପଡ଼େ, ଜ୍ୱର, ରାତ୍ରୀ ସ୍ୱେଦ ନିର୍ଗତ ଓ ଓଜନ ହ୍ରାସ ହୁଏ ।[୧] ଓଜନ ହ୍ରାସ ହେଉଥିବାରୁ ଏହାକୁ କ୍ଷୟ ରୋଗ ନାମ ଦିଆଯାଇଥିଲା ।[୨] ବିଭିନ୍ନ ଅଙ୍ଗର ସଂକ୍ରମଣରେ ଭିନ୍ନ ଭିନ୍ନ ପ୍ରକାର ଲକ୍ଷଣ ପ୍ରକାଶ ପାଏ ।[୩]
| ଯକ୍ଷ୍ମା | |
|---|---|
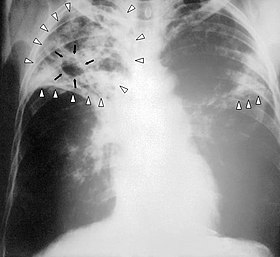 Chest X-ray of a person with advanced tuberculosis. Infection in both lungs is marked by white arrow-heads, and the formation of a cavity is marked by black arrows. | |
| ବିଭାଗ | ସଂକ୍ରାମକ ରୋଗ[*], pulmonology[*] |
| ପୁନଃପୌନିକ | Lua error in ମଡ୍ୟୁଲ:PrevalenceData at line 28: attempt to perform arithmetic on field 'lowerBound' (a nil value). |
| ଆଇସିଡ଼ି-୧୦ | A15.–A19. |
| ଆଇସିଡ଼ି-୯-ସିଏମ୍ | 010–018 |
| ଓଏମ୍ଆଇଏମ୍ | 607948 |
| ରୋଗ ଡାଟାବେସ | 8515 |
| ମେଡ଼ିସିନ-ପ୍ଲସ | 000077 000624 |
| ଇ-ମେଡ଼ିସିନ | med/2324 emerg/618 radio/411 |
| Patient UK | ଯକ୍ଷ୍ମା |
| MeSH | D014376 |
ଯକ୍ଷ୍ମା ଏକ ବାୟୁ ମାଧ୍ୟମରେ ବ୍ୟାପେ ଓ ଫୁସଫୁସ ଯକ୍ଷ୍ମା ରୋଗୀ କାଶିଲେ, ଛିଙ୍କିଲେ, ଛେପ ପକେଇଲେ ବା କଥା କହିଲେ ଏହାର ଜୀବାଣୁ ଦେହରୁ ବାହାରି ବାୟୁ ମାଧ୍ୟମରେ ବ୍ୟାପିଯାଏ ।[୧][୪] ପ୍ରଛନ୍ନ ଯକ୍ଷ୍ମା ରୋଗ ବ୍ୟାପେ ନାହିଁ । ଏଚଆଇଭି/ଏଆଇଡିଏସ ଦେହରେ ଥିଲେ ବା ଅତ୍ୟଧିକ ଦୂମ୍ରପାନ କରୁଥିଲେ ଏହି ରୋଗ ଅଧିକ ହେବା ସମ୍ଭାବନା ରହେ ।[୧] ଛାତି ଏକ୍ସ-ରେ ଓ ଦେହର ତରଳ ପଦାର୍ଥକୁ ଅଣୁବୀକ୍ଷଣ ଯନ୍ତ୍ରରେ ଦେଖି ବା ଅଣୁଜୀବ କଲଚର କରି ରୋଗ ନିର୍ଣ୍ଣୟ କରାଯାଏ । ମାଣ୍ଟୁକ୍ସ ପରୀକ୍ଷା ଓ ରକ୍ତ ପରୀକ୍ଷା ଉପରେ ପ୍ରଛନ୍ନ ଯକ୍ଷ୍ମା ରୋଗ ନିର୍ଣ୍ଣୟ ନିର୍ଭର କରେ ।[୫]
ଅଧିକ ସଙ୍କଟାପନ୍ନ କେଶ୍ରେ ଯକ୍ଷ୍ମା ପ୍ରତିଷେଧ ନିମନ୍ତେ ସ୍କ୍ରୀନିଙ୍ଗ, ଆଶୁ ଚିହ୍ନଟ ତଥା ଚିକିତ୍ସା ଓ ବିସିଜି ଟିକାକରଣ କରାଯାଏ ।[୬][୭][୮] ଘରେ, କାର୍ଯ୍ୟସ୍ଥାନରେ ଓ ସାମାଜିକ ମିଳନ ସ୍ଥାନରେ ସକ୍ରିୟ ରୋଗୀ ଥିଲେ ଏହି ରୋଗ ସଙ୍କଟ ଅଧିକ ହୁଏ ।[୮] ଅଧିକ ସମୟ ନିମନ୍ତେ ଏକାଧିକ ଆଣ୍ଟିବାୟୋଟିକ ଦେଇ ଚିକିତ୍ସା କରାଯାଏ ।[୧] ଆଣ୍ଟିବାୟୋଟିକ ପ୍ରତିରୋଧ ଏକ ବର୍ଦ୍ଧିଷ୍ଣୁ ସମସ୍ୟା ରୂପେ ଠିଆ ହେଉଛି ।[୧]
ପୃଥିବୀରେ ଏକ ତୃତୀୟାଂଶ ଲୋକଙ୍କର ଯକ୍ଷ୍ମା ରୋଗ ଥିବା ବିଶ୍ୱାସ କରାଯାଏ ।[୧] ପ୍ରତିବର୍ଷ ଲୋକ ସଂଖ୍ୟାର ପ୍ରାୟ ୧% ଲୋକଙ୍କର ନୂଆ ରୋଗ ହୁଏ ।[୯] ସନ ୨୦୧୪ରେ ୯.୬ ନିୟୁତ ଲୋକଙ୍କର ଯକ୍ଷ୍ମା ହୋଇ ପ୍ରାୟ ୧.୫ ନିୟୁତ ଲୋକଙ୍କର ମୃତ୍ୟୁ ହୋଇଥିଲା । ମୋଟ ମୃତ୍ୟୁ ସଂଖ୍ୟାର ୯୫% ବିକାଶଶୀଳ ଦେଶମାନଙ୍କରେ ହୁଏ । ସନ ୨୦୦୦ ପରଠାରୁ ଏହି ରୋଗୀସଂଖା ବଢ଼ିଚାଲିଛି ।[୧] ଏସିଆ ଓ ଆଫ୍ରିକାର ୮୦% ଲୋକ ଓ ଯୁକ୍ତରାଷ୍ଟ୍ର ଆମେରିକାର ୫ରୁ ୧୦% ଲୋକ ଟ୍ୟୁବରକୁଲିନ ପରୀକ୍ଷାର ପଜିଟିଭ ହୁଏ ।[୧୦] ପୁରାକାଳରୁ ମାନବଙ୍କର ଦେହରେ ଯକ୍ଷ୍ମା ହେଉଥିବା ଜଣାଯାଏ ।[୧୧]
ଆମ ଶରୀରର ରୋଗ ପ୍ରତିରୋଧକ ଶକ୍ତି ଯୋଗୁ ଜୀବାଣୁ ଦେହରେ ପ୍ରବେଶ କଲେ ମଧ୍ୟ ମରି ଯାଆନ୍ତି । କେତେକ କାରଣ ଯେପରିକି ଏଚ.ଆଇ.ଭି ସଂକ୍ରମଣ ରୋଗ ଯୋଗୁ ପ୍ରତିରୋଧକ ଶକ୍ତି କମିଯାଇ ରୋଗ ସଙ୍କଟ ସୃଷ୍ଟି ହୁଏ । ଅଧୁନା ଯକ୍ଷ୍ମା ରୋଗର ଅଧିକ ସଂକ୍ରମଣର ଏହା ଏକ ପ୍ରଧାନ, ଉଲ୍ଲେଖ ଯୋଗ୍ୟ ଓ ଚିନ୍ତା ଉଦ୍ରେକକାରୀ କାରଣ ।
ଚିହ୍ନ ଓ ଲକ୍ଷଣ
ସମ୍ପାଦନାଶରୀରର ଯେ କୌଣସି ଅଂଶକୁ ଯକ୍ଷ୍ମା ସଂକ୍ରମିତ କରିପାରେ କିନ୍ତୁ ଅଧିକାଂଶ ସମୟରେ ଏହା ଫୁସଫୁସକୁ ଆକ୍ରମଣ କରେ ଯାହାକୁ ଫୁସଫୁସିୟ ଯକ୍ଷ୍ମା କୁହାଯାଏ ।[୩] ଫୁସଫୁସ ବାହାର ଅଙ୍ଗର ସଂକ୍ରମଣକୁ ବହିଃଫୁସଫୁସିୟ ଯକ୍ଷ୍ମା କୁହାଯାଏ ।[୩]
ଏଚ୍.ଆଇ.ଭି ସଂକ୍ରମିତ ଲୋକମାନଙ୍କ ମଧ୍ୟରୁ ୩୦% ଲୋକ ଯକ୍ଷ୍ମାର ଶିକାର ହୁଅନ୍ତି, ଅନ୍ୟ ପକ୍ଷରେ ସଂକ୍ରମିତ ନ ହୋଇଥିବା ଲୋକମାନଙ୍କ ମଧ୍ୟରୁ ମାତ୍ର ୫ରୁ ୧୦% ଲୋକ ଶିକାର ହୁଅନ୍ତି । ଯେ କୌଣସି ଅଙ୍ଗରେ ଯକ୍ଷ୍ମା ହୋଇପାରେ କିନ୍ତୁ ଏହାର ପ୍ରଥମ ପସନ୍ଦ ହେଲା ଫୁସଫୁସ । ଫୁସଫୁସ ଯକ୍ଷ୍ମା ସ୍ୱତନ୍ତ୍ର ଭାବେ ହୁଏ ବା ଅନ୍ୟ ଅଙ୍ଗର ସଂକ୍ରମଣ ସଙ୍ଗେ ମିଶିକରି ହୁଏ । ରୋଗର ଚିହ୍ନ ଓ ଲକ୍ଷଣ ମଧ୍ୟରେ ଜ୍ୱର, ରାତ୍ରୀକାଳିନ ଝାଳ ବୁହା, ଶୀତୁଆ ଲାଗିବା, ଓଜନ ହ୍ରାସ, ଦୁର୍ବଳ ଲାଗେ ।[୩] ଏହା ବ୍ୟତୀତ ଆଙ୍ଗୁଠି ଅଗରେ ନଖ କ୍ଳବିଙ୍ଗ(Clubbing) ହୋଇପାରେ ।[୧୩]
ଫୁସଫୁସିୟ (Pulmonary)
ସମ୍ପାଦନାଯକ୍ଷ୍ମା ସକ୍ରିୟ ହେଲେ ୯୦% କ୍ଷେତ୍ରରେ ଫୁସଫୁସକୁ ଆକ୍ରମଣ କରେ ।[୧୧][୧୪] ଲକ୍ଷଣ ମଧ୍ୟରେ ଛାତି ଯନ୍ତ୍ରଣା ଏବଂ ଦୀର୍ଘ ସମୟ ଧରି କଫ ସହ କାଶ ହୁଏ । ପ୍ରାୟ ୨୫% ଲୋକଙ୍କର କିଛି ଲକ୍ଷଣ ବାହାରେ ନାହିଁ (ଲକ୍ଷଣହୀନ) ।[୧୧] ବେଳେ ବେଳେ କଫ ସହ ଅଳ୍ପ ପରିମାଣର ରକ୍ତ ପଡେ । ବେଳେବେଳେ କଫରେ ଅଳ୍ପ ପରିମାଣର ରକ୍ତ ପଡ଼େ ଓ ଅତି ଅସାଧାରଣ କେଶ୍ରେ ଫୁସଫୁସ ଧମନୀ କ୍ଷୟ ହୋଇଯାଏ କିମ୍ବା ରାସମୁସେନ ଆନିଉରିଜ୍ମ ହେବା ଫଳରେ ପ୍ରଚୁର ରକ୍ତସ୍ରାବ ହୁଏ ।[୩][୧୫] ଯକ୍ଷ୍ମା କ୍ରନିକ ହୋଇଗଲେ ଫୁସଫୁସର ଉପର ଲୋବରେ ପ୍ରଭୁତ ସ୍କାର ହୁଏ । ଫୁସଫୁସର ଉପର ଅଂଶ ନିମ୍ନ ଅଂଶ ଅପେକ୍ଷା ଅଧିକ ସଂକ୍ରମିତ ହୁଏ ।[୩] ଏହି ପାର୍ଥକ୍ୟର କାରଣ ଜଣା ପଡ଼ିନାହିଁ ।[୧୦] ଉପର ଅଂଶରେ ଅଧିକ ବାୟୁ ପ୍ରବାହ[୧୦] ଓ ସ୍ୱଳ୍ପ ଲସିକା ନିଷ୍କାସନ(Lymph drainage) ଯୋଗୁ ଘଟି ଥାଇପାରେ[୩] ।
ବହିଃଫୁସଫୁସିୟ (Extrapulmonary)
ସମ୍ପାଦନାସକ୍ରିୟ (Active)ଯକ୍ଷ୍ମା ମଧ୍ୟରୁ ୧୫ରୁ ୨୦% ଫୁସଫୁସ ବାହାରକୁ ବ୍ୟାପିଯିବା ଫଳରେ ଅନ୍ୟ ପ୍ରକାର ଯକ୍ଷ୍ମା ହୁଏ ।[୧୬] ସମୂହ ଭାବରେ ଏପରି ସମସ୍ତ ରୋଗ ଗୁଡିକୁ ବହିଃଫୁସଫୁସିୟ ଦଳରେ (Group) ଅନ୍ତର୍ଭୁକ୍ତ କରାଯାଏ ।[୧୭] ରୋଗ ପ୍ରତିରୋଧ ଅସାମର୍ଥ୍ୟ ଥିବା ଲୋକ ଓ ଯୁବପିଲାମାନଙ୍କଠାରେ(Young children) ଏହି ପ୍ରକାର ରୋଗ ଦେଖାଯାଏ ।ଏଚ୍.ଆଇ.ଭି. ସଂକ୍ରମିତ ଲୋକଙ୍କ ମଧ୍ୟରୁ ଶତକଡା ୫୦% ଲୋକଙ୍କୁ ଏହି ରୋଗ ହେବା ସମ୍ଭାବନା ଥାଏ ।[୧୭] ଉଲ୍ଲେଖନୀୟ ବହିଃଫୁସଫୁସିୟ ରୋଗ ମଧ୍ୟରେ ପ୍ଲୁରା (Tubercular pleuritis), କେନ୍ଦ୍ରୀୟ ସ୍ନାୟୁ ମଣ୍ଡଳ (Central nervous system), ଲସିକା ମଣ୍ଡଳ (Lymphatic system), ମୂତ୍ର ଜନନାଙ୍ଗ (Uro-genital) ସମ୍ବନ୍ଧୀୟ ଓ ମେରୁ ଅସ୍ଥି-ଗଣ୍ଠି ମଣ୍ଡଳ ଯକ୍ଷ୍ମା ଅନ୍ତର୍ଭୁକ୍ତ । ଅସ୍ଥି ସଂକ୍ରମିତ ହେଲେ ହାଡ଼ ଯକ୍ଷ୍ମା ନାମ ଦିଆଯାଏ[୧୮] ଯାହା ଏକ ପ୍ରକାର ଅସ୍ଥି-ମଜ୍ଜା ପ୍ରଦାହ (osteomylitis)[୧୦] । ବେଳେ ବେଳେ ଯକ୍ଷ୍ମା ପୂଜ ଚର୍ମ ଭେଦ କରି ବାହାରକୁ ବାହାରି ଯକ୍ଷ୍ମା ଘାଆ ବା ଅଲସର ହୋଇଯାଏ ।[୧୯] । ମିଲିଆରି ଯକ୍ଷ୍ମା(Miliary tuberculosis)ଏହି ଦଳ ବା ମଣ୍ଡଳର ଗୋଟିଏ ଅତି ସାଂଘାତିକ ରୋଗ ଯେଉଁଥିରେ ଶରୀରର ବିଭିନ୍ନ ଅଙ୍ଗରେ ଯକ୍ଷ୍ମା କ୍ଷତ ଦେଖାଯାଏ ।
କାରଣ
ସମ୍ପାଦନାମାଇକୋବାକ୍ଟେରିଆ
ସମ୍ପାଦନାଯକ୍ଷ୍ମା ରୋଗ ଗୋଟିଏ ବାୟୁଜୀବୀ, ଅଣଚଳନଶୀଳ ଅତି କ୍ଷୁଦ୍ର ଜୀବାଣୁ ବା (ବ୍ୟାସିଲସ୍)ଦ୍ୱାରା ସଂଘଟିତ ହୁଏ ।[୩] ଏହି ଜୀବାଣୁ ଦେହରେ ଥିବା ଚର୍ବି ଜାତୀୟ ପଦାର୍ଥ ଯୋଗୁ ଏହାର ଅନନ୍ୟ ଲକ୍ଷଣ ଦେଖାଯାଏ ।[୨୦] ଅନ୍ୟ ଜୀବାଣୁ ଅଧ ଘଣ୍ଟାରୁ କମ୍ ସମୟ ମଧ୍ୟରେ ବିଘଟିତ ହେଲାବେଳେ ଏହି ଜୀବାଣୁ ଏଥି ନିମିତ୍ତ ୧୬ରୁ ୨୦ ଘଣ୍ଟା ସମୟ ନିଏ ।[୨୧] ଏହାର ଦୁଇଟି ଚର୍ବିଳ(Lipid)ବାହ୍ୟ ସ୍ତର ଥାଏ ।[୨୨] ବାହାର ସ୍ତରରେ ଲିପିଡ ଓ ମାଇକୋଲିକ୍ ଅମ୍ଳ ଥିବା ଯୋଗୁ ଏହା ଗ୍ରାମ୍ ସ୍ଟେନ୍ ନିଏ ନାହିଁ ବା ଅତି ସ୍ୱଳ୍ପ ସ୍ଟେନ ନିଏ ।[୨୩] ଦୁର୍ବଳ ଜୀବାଣୁ ନାଶକାରୀ ଔଷଧ ପ୍ରୟୋଗରେ ଓ ଶୁଷ୍କ ପରିସ୍ଥିତିରେ ମଧ୍ୟ ଜୀବାଣୁ ସପ୍ତାହ ସପ୍ତାହ ଧରି ବଞ୍ଚି ରହି ପାରେ । ଏହି ଜୀବାଣୁ ଗୋଟିଏ ଶରୀର ପାଇଲେ ତା ମଧ୍ୟରେ ବଢେ, ବାହାରେ ନୁହେଁ, କିନ୍ତୁ ଏହା ପରୀକ୍ଷାଗାରରେ ପୋଷଣ କରି ଏହାକୁ ବଢାଯାଇ ପାରେ ।[୨୪]
ଉତ୍ତକ ବିଜ୍ଞାନ(Histology) ଅନୁଯାୟୀ ଜୀବାଣୁକୁ ରଙ୍ଗ(Stain)କରାଗଲେ ଅଣୁବୀକ୍ଷଣ ଯନ୍ତ୍ରରେ ଦେଖି ହୁଏ । ରୋଗୀର କଫରେ ଥିବା ଶ୍ଳେଷ୍ମାକୁ ସ୍ଟେନ କରି ସାଧାରଣ ଅଣୁବୀକ୍ଷଣ ୟନ୍ତ୍ରରେ ଜୀବାଣୁକୁ ଦେଖି ହୁଏ ଓ ଚିହ୍ନି ହୁଏ । ସ୍ଟେନ କଲା ବେଳେ ଅମ୍ଳ ପ୍ରୟୋଗ ପରେ ମଧ୍ୟ ଏହାର ରଙ୍ଗ ଅକ୍ଷୁର୍ଣ୍ଣ ରହେ, ଏଣୁ ଏହାକୁ ଏସିଡ ଫାଷ୍ଟ ଦଣ୍ଡାଣୁ ବା ବ୍ୟାସିଲସ୍ କୁହାଯାଏ ।[୧୦][୨୩] ସବୁଠାରୁ ସାଧାରଣ ଏସିଡଫାସ୍ଟ ସ୍ଟେନର ନାମ ଜିଲ-ନିଲସନ୍ ସ୍ଟେନ୍ ।[୨୫] (Ziehl Neelsen)ପଦ୍ଧତିଦ୍ୱାରା ସ୍ଟେନ କଲେ ନୀଳ ପୃଷ୍ଠ ଭୁମି ଉପରେ ଯକ୍ଷ୍ମା ଜୀବାଣୁ ଲାଲ ଦେଖାଯାଏ ।[୨୬] ଅରାମିନ୍ ରୋଡାମିନ୍ ସ୍ଟେନ୍[୨୭] auramine-rhodamine stain ଓ ଫ୍ଲୋରିସେନ୍ସ ଅଣୁବୀକ୍ଷଣ ଯନ୍ତ୍ର fluorescence microscopy[୨୮] ମଧ୍ୟ ବ୍ୟବହାର କରାଯାଏ । କରି ଫ୍ଲୋରିସେନ୍ସ ଅଣୁବୀକ୍ଷଣ ଯନ୍ତ୍ରରେ (followed by fluorescence microscopy) ଦେଖା ଯାଇପାରେ ।
ମାଇକୋବାକ୍ଟେରିଅମ ପୁଞ୍ଜରେ ଥିବା ଅନ୍ୟ ଜୀବାଣୁମାନଙ୍କର ନାମ ଏମ୍ ବୋଭିସ୍(M. bovis), ଏମ୍ ଆଫ୍ରିକାନମ୍(M. africanum) ଏମ୍ କାନେଟ୍ଟି (M.canetti) ଓ ଏମ୍ ମାଇକ୍ରୋଟି(M. microti ।[୨୯] ଏମ ଆଫ୍ରିକାନମ୍ ସର୍ବତ୍ର ଦେଖାଯାଏ ନାହିଁ କିନ୍ତୁ ଆଫ୍ରିକାର ଅନେକ ସ୍ଥାନରେ ଏହା ଯୋଗୁ ଯକ୍ଷ୍ମା ହେବା ଦେଖାଯାଏ ।[୩୦][୩୧] ଏମ୍ କାର୍ନେଟି ଆଫ୍ରିକାର କେତେକ ସ୍ଥାନରେ ଦେଖାଯାଏ, ଅନ୍ୟତ୍ର କ୍ୱଚିତ ଦେଖଯାଏ ।[୩୨][୩୩] ଠିକ ସେହିଭଳି ଏମ୍ ମାଇକ୍ରୋଟି କ୍ୱଚିତ ଦେଖାଯାଏ, କିନ୍ତୁ ଏହା ପ୍ରତିରୋଧକ ଶକ୍ତି ବିହୀନ ଲୋକଙ୍କଠାରେ ହେଉ ଥିବାରୁ ଏହାର ପ୍ରକୃତ ହିସାବ ଠିକ ନ ହୋଇପାରେ ।[୩୪] ଏମ ବୋଭିସ ବିକାଶଶୀଳ ଦେଶମାନଙ୍କରେ ବହୁତ ଦେଖା ଯାଉଥିଲା, କିନ୍ତୁ ଦୁଗ୍ଧର ପାଶ୍ଚୁରାଇଜେସନ ପରେ ଏହାର ପ୍ରଦୁର୍ଭାବ ଅସମ୍ଭବ ଭାବେ କମି ଯାଇଛି ।[୧୦][୩୫]
ଏମ ଆଭିଅମ୍ ଓ ଏମ୍ କାନ୍ସାସି ଜୀବାଣୁଦ୍ୱୟ ଫୁସଫୁସ ଆକ୍ରମଣ କରେ କିନ୍ତୁ ଏହା ଯକ୍ଷ୍ମା ନୁହେଁ ।
ସଙ୍କଟ କାରକ
ସମ୍ପାଦନାଅନେକ ଗୁଡ଼ିଏ କାରକ ଯକ୍ଷ୍ମା ନିମନ୍ତେ ସମ୍ବେଦଣଶୀଳ ହୁଅନ୍ତି । ସର୍ବାଧିକ ମହତ୍ତ୍ୱ ଥିବା କାରକ ହେଉଛି ଏଚ.ଆଇ.ଭି, ସମୁଦାୟ ଯକ୍ଷ୍ମା ରୋଗୀଙ୍କର ୧୩ % ଏଚ.ଆଇ.ଭି ଆକ୍ରାନ୍ତ ଥାଆନ୍ତି ।[୩୬] ସବ-ସାହାରା ଆଫ୍ରିକା ଇଲାକାରେ ଏଚ୍.ଆଇ.ଭି ବହୁଳ ଭାବରେ ଦେଖା ଯାଉଥିବାରୁ ଯକ୍ଷ୍ମା ଆଶଙ୍କା ପ୍ରବଳ ଥଏ ।[୩୭][୩୮] ଏଚଆଇଭି ନ ଥାଇ ଯକ୍ଷ୍ମା ସଂକ୍ରମଣ ଥିଲେ ପ୍ରାୟ ୫-୧୦% ଲୋକଙ୍କର ଜୀବନକାଳରେ ରୋଗ ସକ୍ରିୟ ହୁଏ ।[୧୩] ଅନ୍ୟ ପକ୍ଷରେ ଏଚଆଇଭି ଥାଇ ସଂକ୍ରମଣ ହେଲେ ପ୍ରାୟ ୩୦% ଲୋକଙ୍କର ସକ୍ରିୟ ଯକ୍ଷ୍ମା ବାହାରେ ।[୧୩]
ଅଳ୍ପ ଜାଗାରେ ଅନେକ ଲୋକଙ୍କର ଆବାସ, ପୁଷ୍ଟି ହୀନତା ଓ ଦାରିଦ୍ର୍ୟହିଁ ଯକ୍ଷ୍ମାର ସ୍ରଷ୍ଟା; ସେଥି ନିମନ୍ତେ ଏହାକୁ ଦାରିଦ୍ର୍ୟ ରୋଗ ନାମ ଦିଆଯାଇଛି ।[୧୧] ଅନ୍ୟାନ୍ୟ ପ୍ରବଳ ଆଶଙ୍କାଗ୍ରସ୍ତ ଅବସ୍ଥା: - ନିଷିଦ୍ଧ ଔଷଧ ସେବନ, ଜେଲ ଓ ଗୃହହୀନମାନଙ୍କର ଆବାସସ୍ଥଳିରେ କାମ କରୁଥିବା ଲୋକ ତଥା ସେମାନଙ୍କ ପିଲାମାନେ, ସ୍ୱାସ୍ଥ୍ୟ ସୁବିଧା ନ ଥିବା ସ୍ଥାନର ଲୋକ, ସଂଖ୍ୟା ଲଘୁ ସମ୍ପ୍ରଦାୟ ଓ ଏ ସମସ୍ତଙ୍କର ସେବା କରୁଥିବା ବ୍ୟକ୍ତିମାନେ ।[୩୯]
କ୍ରନିକ ଫୁସଫୁସ ରୋଗ ଏହାର ଆଉ ଗୋଟିଏ ସଙ୍କଟପ୍ରଦ ଅବସ୍ଥା । ସିଲିକୋସିସ ରୋଗ ଏହି ସଙ୍କଟକୁ ୩୦ ଗୁଣ ବୃଦ୍ଧି କରିଦିଏ ।[୪୦] ସିଗାରେଟ ନ ଖାଇବା ଲୋକଙ୍କ ଅପେକ୍ଷା ଖାଇବା ଲୋକଙ୍କର ଦୁଇ ଗୁଣ ଅଧିକ ଆଶଙ୍କା ଥଏ ।[୪୧]
ମଦ୍ୟପାନ ବା ଆଲକୋହୋଲିଜ୍ମ[୧୧] ଓ ଡାଏବେଟିସ ମେଲିଟସ ଏହାର ସଙ୍କଟ ୩ ଗୁଣ ବଢ଼ାଏ ।[୪୨] ସ୍ଟିରଏଡ ସେବନଦ୍ୱାରା ବିକଶିତ ଦେଶରେ ଆଶଙ୍କା ବହୁତ ଅଧିକ ଦେଖାଯାଏ ।[୧୧] ଏହା ବ୍ୟତିତ ଜେନେଟିକର କିଛି ଯୋଗ ସୂତ୍ର ଥାଇ ପାରେ ।[୪୩] === ସଙ୍କଟ କାରକ === ଅନେକ ଗୁଡ଼ିଏ କାରକ ଯକ୍ଷ୍ମା ନିମନ୍ତେ ସମ୍ବେଦଣଶୀଳ ହୁଅନ୍ତି । ସର୍ବାଧିକ ମହତ୍ତ୍ୱ ଥିବା କାରକ ହେଉଛି ଏଚ.ଆଇ.ଭି, ସମୁଦାୟ ଯକ୍ଷ୍ମା ରୋଗୀଙ୍କର ୧୩ % ଏଚ.ଆଇ.ଭି ଆକ୍ରାନ୍ତ ଥାଆନ୍ତି ।[୩୬] ସବ-ସାହାରା ଆଫ୍ରିକା ଇଲାକାରେ ଏଚ୍.ଆଇ.ଭି ବହୁଳ ଭାବରେ ଦେଖା ଯାଉଥିବାରୁ ଯକ୍ଷ୍ମା ଆଶଙ୍କା ପ୍ରବଳ ଥଏ ।[୪୪][୪୫] ଏଚଆଇଭି ନ ଥାଇ ଯକ୍ଷ୍ମା ସଂକ୍ରମଣ ଥିଲେ ପ୍ରାୟ ୫-୧୦% ଲୋକଙ୍କର ଜୀବନକାଳରେ ରୋଗ ସକ୍ରିୟ ହୁଏ ।[୧୩] ଅନ୍ୟ ପକ୍ଷରେ ଏଚଆଇଭି ଥାଇ ସଂକ୍ରମଣ ହେଲେ ପ୍ରାୟ ୩୦% ଲୋକଙ୍କର ସକ୍ରିୟ ଯକ୍ଷ୍ମା ବାହାରେ ।[୧୩]
ଅଳ୍ପ ଜାଗାରେ ଅନେକ ଲୋକଙ୍କର ଆବାସ, ପୁଷ୍ଟି ହୀନତା ଓ ଦାରିଦ୍ର୍ୟହିଁ ଯକ୍ଷ୍ମାର ସ୍ରଷ୍ଟା; ସେଥି ନିମନ୍ତେ ଏହାକୁ ଦାରିଦ୍ର୍ୟ ରୋଗ ନାମ ଦିଆଯାଇଛି ।[୧୧] ଅନ୍ୟାନ୍ୟ ପ୍ରବଳ ଆଶଙ୍କାଗ୍ରସ୍ତ ଅବସ୍ଥା: - ନିଷିଦ୍ଧ ଔଷଧ ସେବନ, ଜେଲ ଓ ଗୃହହୀନମାନଙ୍କର ଆବାସସ୍ଥଳିରେ କାମ କରୁଥିବା ଲୋକ ତଥା ସେମାନଙ୍କ ପିଲାମାନେ, ସ୍ୱାସ୍ଥ୍ୟ ସୁବିଧା ନ ଥିବା ସ୍ଥାନର ଲୋକ, ସଂଖ୍ୟା ଲଘୁ ସମ୍ପ୍ରଦାୟ ଓ ଏ ସମସ୍ତଙ୍କର ସେବା କରୁଥିବା ବ୍ୟକ୍ତିମାନେ ।[୩୯]
କ୍ରନିକ ଫୁସଫୁସ ରୋଗ ଏହାର ଆଉ ଗୋଟିଏ ସଙ୍କଟପ୍ରଦ ଅବସ୍ଥା । ସିଲିକୋସିସ ରୋଗ ଏହି ସଙ୍କଟକୁ ୩୦ ଗୁଣ ବୃଦ୍ଧି କରିଦିଏ ।[୪୦] ସିଗାରେଟ ନ ଖାଇବା ଲୋକଙ୍କ ଅପେକ୍ଷା ଖାଇବା ଲୋକଙ୍କର ଦୁଇ ଗୁଣ ଅଧିକ ଆଶଙ୍କା ଥଏ ।[୪୬]
ମଦ୍ୟପାନ ବା ଆଲକୋହୋଲିଜ୍ମ[୧୧] ଓ ଡାଏବେଟିସ ମେଲିଟସ ଏହାର ସଙ୍କଟ ୩ ଗୁଣ ବଢ଼ାଏ ।[୪୭] ସ୍ଟିରଏଡ ସେବନଦ୍ୱାରା ବିକଶିତ ଦେଶରେ ଆଶଙ୍କା ବହୁତ ଅଧିକ ଦେଖାଯାଏ ।[୧୧] ଏହା ବ୍ୟତିତ ଜେନେଟିକର କିଛି ଯୋଗ ସୂତ୍ର ଥାଇ ପାରେ,[୪୮] କିନ୍ତୁ ମୋଟାମୋଟି ଏହାର ପ୍ରଧାନ୍ୟ ପ୍ରଣିଧାନ ହୋଇନାହିଁ ।[୧୧]
ପ୍ରକ୍ରିୟା
ସମ୍ପାଦନାସଂକ୍ରମଣ ପ୍ରକ୍ରିୟା
କାଶିଲା ଛିଙ୍କିଲା ବେଳେ ଯକ୍ଷ୍ମା ରୋଗୀ ଶରୀରରୁ ଅସଂଖ୍ୟ ୦.୫ରୁ ୫.୦ µm ବିଶିଷ୍ଟ ଶ୍ଳେଷ୍ମା କଣା ବାହାରି ବାୟୁରେ ଉଡି ବୁଲନ୍ତି । ରୋଗ ସଂକ୍ରମଣ ନିମନ୍ତେ ମାତ୍ର ୧୦ଟି ଜିବାଣୁ ଯଥେଷ୍ଟ ଥିବାରୁ ପ୍ରତ୍ୟେକ ଶ୍ଳେଷ୍ମା କଣା ରୋଗ ସୃଷ୍ଟି କରିବା ନିମନ୍ତେ ଯଥେଷ୍ଟ । ରୋଗୀ ସଂଷ୍ପର୍ଶରେ ବହୁତ ଦିନ ଥିବା, ବାରମ୍ବାର ଆସୁଥିବା ଓ ନିକଟତମ ବ୍ୟକ୍ତିମାନଙ୍କର ରୋଗ ହେବା ସଂଭାବନା ୨୨% । ଲୁକ୍କାୟିତ(Latent infection) ରୋଗ ସଂକ୍ରମଣ କରି ପାରେ ନାହିଁ ।
ଅଚିକିତ୍ସିତ ରୋଗୀ ବର୍ଷକେ ୧୦ରୁ ୧୫ ଜଣ ଲୋକଙ୍କୁ ସଂକ୍ରମିତ କରି ପାରିବେ । ଏହି ସଂକ୍ରମଣ ନିମନ୍ତେ କେତେକ ଉପକାରଣ ଅଛି । ଶ୍ଳେଷ୍ମା କଣାର ସଂଖ୍ୟା, ବାୟୁ ପ୍ରବାହର ମାନ, ସଂଷ୍ପର୍ଶର ସମୟ, ଜୀବାଣୁର ରୋଗ ସୃଷ୍ଟିକାରି କ୍ଷମତା (Virulence)ଓ ସୁସ୍ଥ ଲୋକର ରୋଗ ପ୍ରତିରୋଧ କ୍ଷମତା ଉପରେ ସଂକ୍ରମଣ ନିର୍ଭରଶୀଳ । ରୋଗୀରୁ ରୋଗୀ ସଂକ୍ରମଣ ବିଭିନ୍ନ ଉପାୟରେ ବାଧା ଦିଆଯାଇ ପାରେ । ଉପଯୁକ୍ତ ଚିକିତ୍ସା, ରୋଗୀକୁ ଅଲଗା ସ୍ଥାନରେ ରଖିବାଦ୍ୱାରା ଏହା ସମ୍ଭବ ହୁଏ । ଦୁଇ ସପ୍ତାହର ପର୍ଯ୍ୟାପ୍ତ ଚିକିତ୍ସା ପରେ ଚଳ ଚଞ୍ଚଳ ରୋଗ ଜୀବାଣୁ ସଂକ୍ରମଣ ଅକ୍ଷମ ହୋଇଯାଏ । ସଂକ୍ରମିତ ହୋଇଥିବା ବ୍ୟକ୍ତି ୩ରୁ ଚାରି ସପ୍ତାହ ପରେ ସଂକ୍ରମଣ କ୍ଷମତା ହାସଲ କରେ ।
ରୋଗ ସୃଷ୍ଟିକାରୀ ପ୍ରକ୍ରିୟା
ଜୀବାଣୁ ସଂକ୍ରମିତ ହୋଇଥିବା ଲୋକଙ୍କ ମଧ୍ୟରୁ ୯୦%ଲୋକ ଦେହରେ କୌଣସି ଲକ୍ଷଣ ଦେଖାଯାଏ ନାହିଁ ବା ଏହା ଲୁକ୍କାୟିତ(Latent) ଭାବରେ ରହେ । ବାକି ୧୦% ଲୋକଙ୍କର ରୋଗ ଭୋଗିବାର ସମ୍ଭାବନା ରହେ । ଏଚ୍.ଆଇ. ଭି. ସଂକ୍ରମିତ ବ୍ୟକ୍ତିମାନଙ୍କ ମଧ୍ୟରୁ ୧୦% ଲୋକ ପ୍ରତି ବର୍ଷ ଯକ୍ଷ୍ମା ଭୋଗନ୍ତି । ଉପଯୁକ୍ତ ଚିକିତ୍ସା ଅଭାବରେ ୬୬% ଲୋକ ମୃତ୍ୟୁ ମୁଖରେ ପଡନ୍ତି ।
ଯକ୍ଷ୍ମା ଜୀବାଣୁ ପବନ ମାଧ୍ୟମରେ ଫୁସଫୁସରେ ପହଞ୍ଚି ଆଲଭିଓଲାଇର ମାକ୍ରୋସୋମର ଏଣ୍ଡୋସୋମ ମଧ୍ୟରେ ସଂଖ୍ୟା ବୃଦ୍ଧି କରନ୍ତି । ଫୁସଫୁସରେ ପ୍ରଥମ ରୋଗଗ୍ରସ୍ତ ସ୍ଥାନକୁ ଘନ୍ ଫୋକସ୍ (Ghon focus) କୁହାଯାଏ । ଫୁସଫୁସରେ ତିନୋଟି ଭାଗ(Lobe) ଥାଏ । ଉପର ଲୋବର ତଳ ପଟେ ବା ତଳ ଲୋବର ଉପର ପଟେ ରୋଗ ଆରମ୍ଭ ହୁଏ । ଶରୀରର ଅନ୍ୟ ସ୍ଥାନରୁ ରକ୍ତ ପଥ ଦେଇ ଫୁସଫୁସରେ ମଧ୍ୟ ଜୀବାଣୁ ପହଞ୍ଚି ଲୋବର ସର୍ବୋଚ୍ଚ ସ୍ଥାନରେ ତନ୍ତୁ ନଷ୍ଟ କରେ, ଏହାକୁ ସାଇମନ ଫୋକସ୍ (Simon focus) କହନ୍ତି । ରକ୍ତ ପଥ ମାଧ୍ୟମରେ ଯେ କୌଣସି ସ୍ଥାନକୁ ଯଥା ମସ୍ତିଷ୍କ, ବୃକକ, ଅସ୍ଥିକୁ ଯାଇ ରୋଗ ସୃଷ୍ଟି କରି ପାରେ । ଜୀବାଣୁ ଶରୀରର ଯେ କୌଣସି ସ୍ଥାନରେ ରୋଗ ସୃଷ୍ଟି କରିବା କ୍ଷମତା ରଖିଥିଲେ ମଧ୍ୟ କୌଣସି ଅଜଣା କାରଣରୁ ହୃତପିଣ୍ଡ, ଅସ୍ଥିଗତ ମାଂସପେଶୀ, ଅଗ୍ନାଶୟ ଓ ଥାଇରଏଡକୁ ଏହା କ୍ୱଚିତ୍ ଆକ୍ରମଣ କରେ ।
ଯକ୍ଷ୍ମା ଏକ ପ୍ରକାର ସ୍ଥାୟୀ ପ୍ରଦାହ (Chronic Inflammatory Disease)ରୋଗ । ରୋଗାକ୍ରାନ୍ତ ଅଙ୍ଗରେ ପ୍ରଥମେ ଗୋଟିଏ କ୍ଷୁଦ୍ରାକାର କଣିକାଗୁଳ୍ମ(Granuloma) ସୃଷ୍ଟି ହୁଏ । ଏହାର ମଧ୍ୟାଂଶରେ କିଛି ଜୀବକୋଷ ନଷ୍ଟ୍ ହୋଇଥାଏ ଯାହା ଛେନା ଭଳି ଦେଖାଯାଏ । ଏଣୁ ଇଂରାଜୀରେ ଏହାକୁ କେଜିଅସ ନେକ୍ରୋସିସ(Caseous necrosis) କହନ୍ତି । ଏହାକୁ ପରିବେଷ୍ଟନ କରି ମାକ୍ରୋଫେଜ,ଟି ଲିମ୍ଫୋସାଇଟ, ବି ଲିମ୍ଫୋସାଇଟ ଓ ଫାଇବ୍ରୋବ୍ଲାଷ୍ଟ ଜୀବକୋଷ ଥାଏ । ଲିମ୍ଫୋସାଇଟଗୁଡିକ ମାକ୍ରୋଫେଜ ଚାରି ପଟେ ଦେଖା ଯାଆନ୍ତି । ଏହି ଗ୍ରାନୁଲୋମା ଜୀବାଣୁକୁ ଖେଳି ଯିବାରୁ ରକ୍ଷା କରେ । ଜୀବାଣୁ ଏହି ଗ୍ରାନୁଲୋମା ଭିତରେ ଅକର୍ମଣ୍ୟ ଅବସ୍ଥାରେ ରହନ୍ତି ।
ନଷ୍ଟଯୁକ୍ତ ତନ୍ତୁରୁ ଜୀବାଣୁ ରକ୍ତ ପ୍ରବାହ ମଧ୍ୟରେ ପ୍ରବେଶ କରି ସାରା ଶରୀରରେ ଖେଳି ଯାଇ ଅନେକ ଅନେକ ସ୍ଥାନରେ କ୍ଷତି କରନ୍ତି । ଏହି ଭୟାବହ ଅବସ୍ଥାକୁ ମିଲିଆରି ଯକ୍ଷ୍ମା କହନ୍ତି । ଏହି ରୋଗରେ ୩୦% ଲୋକଙ୍କ ମୃତ୍ୟୁ ହୁଏ ।
ଅଧିକାଂଶ ଲୋକଙ୍କର ରୋଗ ବଢେ ଓ କମେ । ତନ୍ତୁ କ୍ଷୟ ଓ ତନ୍ତୁ ମୃତ୍ୟୁ ସଙ୍ଗେ ସଙ୍ଗେ ଶୁଖିବା ପ୍ରକ୍ରିୟା ଓ ଫାଇବ୍ରୋସିସ(Fibrosis) ମଧ୍ୟ ଚାଲିଥାଏ । କ୍ଷତିଗ୍ରସ୍ତ ଅଙ୍ଗରେ ଛୋଟ ଛୋଟ ଗର୍ତ(Cavity)ଭିତରେ କେଜିଅସ ପଦାର୍ଥ ଥାଇ ଏହାର କ୍ଷତ ଦାଗ ରହିଯାଏ । ବେଳେ ବେଳେ ଏହି କ୍ୟାଭିଟିଗୁଡିକ ଶ୍ୱାସ ନଳୀ ସହ ସଂଯୁକ୍ତ ହୋଇଗଲେ ତାହା ଭିତର ପଦାର୍ଥ୍ କାଶ ସହ ପଦାକୁ ବାହାରି ଆସେ । ଏହି ପଦାର୍ଥ ମଧ୍ୟରେ ଜୀବାଣୁ ଥାଏ ଯାହା ରୋଗ ସଂକ୍ରମଣ କରେ । ଆଣ୍ଟିବାଇଓଟିକ ଚିକିତ୍ସାଦ୍ୱାରା ଜୀବାଣୁ ମରି ଯାଆନ୍ତି ଓ କ୍ଷତ ସ୍ଥାନ ଶୁଖି ଯାଇ ସ୍କାର(Scar) ଦାଗ ରହିଯାଏ ।
ରୋଗ ନିର୍ଣ୍ଣୟ
ସମ୍ପାଦନାଆମେ ଦୁଇ ପ୍ରକାର୍ ଯକ୍ଷ୍ମା ବିଷୟରେ ଜାଣିଲେ, ଯଥା- ସଚଳ(Active) ଯକ୍ଷ୍ମା ଓ ଲୁକ୍କାୟିତ(Latent) ବା ଗୁପ୍ତ ଯକ୍ଷ୍ମା ।
ସଚଳ(Active) ଯକ୍ଷ୍ମା
ସମ୍ପାଦନାଅନ୍ୟ ରୋଗ ତୁଳନାରେ ଯକ୍ଷ୍ମା ରୋଗ ନିର୍ଣ୍ଣୟ କଷ୍ଟକର ବ୍ୟାପାର । ରୋଗୀର ନିଜସ୍ୱ ବଖାଣ ଓ ଶରୀରରେ ଥିବା ରୋଗ ଚିହ୍ନ ଦେଖି ସହଜରେ ଚିହ୍ନି ହୁଏ ନାହିଁ । ଇମ୍ୟୁନିଟି କମ ଥିଲେ ଆହୁରି ଅସୁବିଧା । ଫୁସଫୁସ ସମ୍ବନ୍ଧିୟ ରୋଗ ଲକ୍ଷଣ ଓ ଦୈହିକ ଲକ୍ଷଣ(Constitutional Symptoms)ଦୁଇ ସପ୍ତାହରୁ ଅଧିକ ହୋଇଥିଲେ ଯକ୍ଷ୍ମା ସନ୍ଦେହ କରାଯାଏ । କଫକୁ ପୋଷଣ କରି ଅଣୁବୀକ୍ଷଣ ଯନ୍ତ୍ରରେ ପରୀକ୍ଷା କରି ଏବଂ ଏକ୍ସରେଦ୍ୱାରା ନିର୍ଣ୍ଣୟ କରି ହେବ । ବିକାଶଶୀଳ ଦେଶମାନଙ୍କରେ କରାଯାଉଥିବା ଇନ୍ଟରଫେରନ ୱାଇ (Interferon-Y) ଓ ଟ୍ୟୁବରକ୍ୟୁଲିନ ପରିକ୍ଷା ବିକାଶଶୀଳ ଦେଶରେ ବିଷେଶ ଉପାଦେୟ ହୁଏ ନାହିଁ ।
ରୋଗୀ ଦେହରୁ ନିଷ୍କାସିତ ପଦାର୍ଥକୁ(କଫ ବା ତନ୍ତୁ ବିଶେଷ)ପୋଷଣ(Culture) କରି ସେଥିରେ ଜୀବାଣୁ ଦେଖିଲେ ଯକ୍ଷ୍ମା ନିର୍ଣ୍ଣୟ ନିର୍ଭୁଲ ହୁଏ । କିନ୍ତୁ ଏହି ପୋଷଣ କରିବା ଏତେ ସହଜ ନୁହେଁ । ପୋଷଣ କଲେ ଏହି ଜୀବଣୁ ୨ରୁ ୬ ସପ୍ତାହ ପରେ ଦେଖାଯାଆନ୍ତି । ତେଣୁ ସୁନିର୍ଦ୍ଦିଷ୍ଟ ଭାବେ ରୋଗ ନିର୍ଣ୍ଣୟ ନିମନ୍ତେ ଏତେ ଅଧିକ ସମୟ ଲାଗୁଥିବାରୁ ସନ୍ଦେହାଷ୍ପଦ ସ୍ଥାନରେ ପୋଷଣ ଫଳ ବାହାରିବା ପୂର୍ବରୁ ଔଷଧ ଦିଆଯାଇ ଚିକିତ୍ସା ଆରମ୍ଭ କରାଯାଏ ।
ଗୁପ୍ତ ଯକ୍ଷ୍ମା
ସମ୍ପାଦନାମଣ୍ଟୁକ୍ସ ପରୀକ୍ଷା (Mantoux Tubeculin skin test)ଦ୍ୱାରା ଏହା ସନ୍ଦେହ କରାଯାଏ । ଏହି ପଦ୍ଧତି ସର୍ବଦା ନିର୍ଭୁଲ ନୁହେଁ । ସାର୍କଏଡୋସିସ୍, ହଜକିନ୍ସ ରୋଗ, ଅପପୁଷ୍ଟି ଓ ଯକ୍ଷ୍ମା ଭୋଗୁଥିବା ଗୋଗୀଙ୍କର ଏହି ପରୀକ୍ଷା ମିଥ୍ୟା ବିଯୁକ୍ତ (False Negative) ହୁଏ । ସେହିଭଳି ଟିକା ନେଇଥିବା ଲୋକଙ୍କର ମିଥ୍ୟା ଯୁକ୍ତ (False Positive)। ସବୁଠାରୁ ସଠିକ ଫଳ ନିମନ୍ତେ ଆଇ.ଜି.ଆର୍.ଏ. ପରୀକ୍ଷା କରିବାକୁ ପରାମର୍ଶ ଦିଆଯାଏ ।
ନିବାରଣ(Prevention)
ସମ୍ପାଦନାପିଲାମାନଙ୍କୁ ଟୀକା ଦେବା ଓ ରୋଗୀମାନଙ୍କୁ ଚିହ୍ନି ଉପଯୁକ୍ତ ଚିକିତ୍ସା କରିବାଦ୍ୱାରା ଏହି ରୋଗ ନିବାରଣ କରି ହେବ । ରୋଗୀ ସଂଖ୍ୟା କମିବାରୁ ଜଣାଯାଏ, ଉନ୍ନତ ଚିକିତ୍ସାଦ୍ୱାରା ଡବ୍ଲ୍ୟୁ. ଏଚ୍.ଓ.(W.H.O.)ସଫଳ ହୋଇଛି ।
ଟୀକା(Vaccines)
ଅଧୁନା ବି.ସି.ଜି.(B.C.G.) କେବଳ ଏକ ମାତ୍ର ଟୀକା ମିଳୁଛି, ଯାହା ଫୁସଫୁସ ଯକ୍ଷ୍ମା ରୋକିବାରେ ସବୁ ବେଳେ ଫଳପ୍ରଦ ହେଉ ନାହିଁ । ତଥାପି ପୃଥିବୀରେ ୯୦% ପିଲାମାନଙ୍କୁ ଟୀକା ଦିଆଯାଉଛି । ଟୀକାର ଗୁଣାତ୍ମକ ମାନ ୧୦ବର୍ଷ ପରେ କମିଯାଏ । କ୍ୟାନାଡା, ଇଂଲଣ୍ଡ ଓ ଆମେରିକାରେ ରୋଗ କ୍ୱଚିତ ହେଉଥିବାରୁ କେବଳ ଉଚ୍ଚ ରିସ୍କ ଥିବା ଲୋକଙ୍କୁ ଦିଆଯାଏ । ଟୀକା ନ ଦେବା ପଛରେ ଗୋଟିଏ ବଳିଷ୍ଠ ଯୁକ୍ତି ହେଲା, କେତେକ କ୍ଷେତ୍ରରେ ଟ୍ୟୁବରକୁଲିନ ପରୀକ୍ଷା ମିଛ ଫଳ ପ୍ରଦାନ କରେ । ଆଜି କାଲି କେତେକ ନୂଆ ଟୀକାର ପରୀକ୍ଷଣ ଚାଲିଛି ।
ଜନ ସ୍ୱାସ୍ଥ୍ୟ
ମସିହା ୧୯୯୩ରେ ଡବ୍ଲ୍ୟୁ. ଏଚ୍.ଓ.ସାରା ପୃଥୀବିରେ ଯକ୍ଷ୍ମା ଏମର୍ଜେନ୍ସି ଘୋଷଣା କଲେ । ମସିହା ୨୦୦୬ରେ ଗୋଟିଏ ପ୍ଲାନ (Global Plan to Stop Tuberculosis)ଦ୍ୱାରା ୨୦୧୫ ସୁଦ୍ଧା ୧୪ ନିୟୁତ ପ୍ରାଣ ବଞ୍ଚାଇବା ଲକ୍ଷ ରଖିଲେ । ଏଚ୍.ଆଇ.ଭି ସଂକ୍ରମଣ ଯୋଗୁ, ଓ ରୋଗ ପ୍ରତିରୋଧକାରି ଜୀବାଣୁ ସୃଷ୍ଟି ହେବାରୁ ନିର୍ଦ୍ଦିଷ୍ଟ ସମୟ ମଧ୍ୟରେ ଏହା ସମ୍ଭବ ହେବା ଆଶା ନାହିଁ ।
ପ୍ରବନ୍ଧ(Management)
ସମ୍ପାଦନାଯକ୍ଷ୍ମା ଜିବାଣୁକୁ ମାରିବା ନିମନ୍ତେ ଆଣ୍ଟିବାୟୋଟିକ ପ୍ରୟୋଗ କରାଯାଏ । ଅଗତାନୁଗତିକ ଗଢଣ ଓ କୋଷ ଆବରଣର ରାସାୟନିକ ଗଠନ ଯୋଗୁ ଯକ୍ଷ୍ମା ଜୀବାଣୁ ଭିତରକୁ ଆଣ୍ଟିବାୟୋଟିକ୍ ସହଜରେ ପ୍ରବେଶ କରି ପାରେ ନାହିଁ । ତେଣୁ ଏହା ବିଶେଷ ଫଳପ୍ରଦ ହୁଏ ନାହିଁ ଓ ଜୀବାଣୁ ଔଷଧକୁ ପ୍ରତିରୋଧ କରେ । ଏଥି ନିମନ୍ତେ ଅନେକ ଗୁଡିଏ ଆଣ୍ଟିବାୟୋଟିକ ବ୍ୟବହାର କରାଯାଏ ଓ ଅନେକ ମାସ ଧରି ରୋଗୀକୁ ଦିଆଯାଏ । ଗୁପ୍ତ ଯକ୍ଷ୍ମା ଯେପରି ସଚଳ ଯକ୍ଷ୍ମା ନ ହେବ ସେଥି ନିମନ୍ତେ ମଧ୍ୟ ଔଷଧ ଦିଆଯାଏ । ଅନେକ ଦିନ ଧରି ଖାଇବାକୁ ରୋଗୀମାନେ ପସନ୍ଦ କରନ୍ତି ନାହିଁ ଓ ସାମାନ୍ୟ ଉପଶମ ହେଲାପରେ ଭଲ ହୋଇଗଲା ଭାବି ଆଉ ଓଷଧ ଖାଆନ୍ତି ନାହିଁ । ସେଥି ନିମନ୍ତେ ସ୍ୱାସ୍ଥ୍ୟ କର୍ମଚାରୀମାନେ ରୋଗୀମାନଙ୍କର ଘର ଘର ବୁଲି ତାଙ୍କୁ ଔଷଧ ଖାଇବାକୁ ଦିଅନ୍ତି । ଏହାକୁ ଡବ୍ଲ୍ୟୁ.ଏଚ.ଓ.(W.H.O.)ଡି.ଓ.ଟି (Direct observation therapy) ନାମ ଦେଇ ଉପଯୁକ୍ତ ଚିକିତ୍ସାର ପ୍ରବନ୍ଧ କରନ୍ତି ।
ସଦ୍ୟ ପ୍ରାରମ୍ଭ
୧୯୧୦ ମସିହାର ଉପଦେଶ ଅନୁଯାୟୀ ୪ଟି ଔଷଧ ଯଥା ରିଫାମ୍ପିସିନ୍, ଆଇସୋନିଆଜିଡ୍, ପାଇରୋଜିନାମାଇଡ୍ ଓ ଇଥାମ୍ବୁଟଲ ପ୍ରଥମ ଦୁଇ ମାସ ନିମନ୍ତେ ଦିଆଯାଏ ଓ କେବଳ ରିଫାମ୍ପିସିନ୍, ଆଇସୋନିଆଜିଡ୍ ତା ପର ଚାରି ମାସ ଦିଆଯାଏ । ଆଇସୋନିଆଜିଡ୍ ପ୍ରତିରୋଧ ହେଉଥିଲେ ଇଥାମ୍ବୁଟଲ ଦୁଇ ଔଷଧ ସାଥୀରେ ମିଶାଇ ଦିଆଯାଏ ।
ପୁନଃ ପୌନିକ ରୋଗ
ଏହି ସ୍ଥଳରେ କେଉଁ ଔଷଧ ଜୀବାଣୁକୁ ମାରି ପାରିବ ତାହା ସ୍ଥିର କରାଯାଏ । ଏକାଧିକ ଔଷଧ ପ୍ରତିରୋଧ ଥିଲେ ୪ଟି ଆଣ୍ଟିବାୟୋଟିକ୍ ୧୮ରୁ ୨୪ ମାସ ପର୍ଯ୍ୟନ୍ତ ଦିଆଯାଏ ।
ଔଷଧ ପ୍ରତିରୋଧ
ଜୀବାଣୁ ଔଷଧକୁ ପ୍ରଥମରୁ ପ୍ରତିରୋଧ କରିପାରେ ଅଥବା ଅନିୟମିତ ଚିକିତ୍ସା ବା ନିମ୍ନ୍ ମାନର ଔଷଧ ସେବନ ଯୋଗୁ ପରେ ପ୍ରତିରୋଧ କରିପାରେ । ଏହା ବିକାଶଶୀଳ ରାଷ୍ଟ୍ରମାନଙ୍କର ଏକ ଜନ ସ୍ୱାସ୍ଥ୍ୟ ସମସ୍ୟା । ଏଥି ନିମନ୍ତେ ବହୁତ ଦାମୀ ଔଷଧ ଦରକାର ହୁଏ । ୨୦୦୩ ମସିହାରେ ପ୍ରଥମ ଥର ପାଇଁ ସର୍ବ ଔଷଧ ପ୍ରତିରୋଧ ସମୀକ୍ଷା ପ୍ରକାଶ ପାଇଥିଲା ।
ଫଳାଫଳ ସୂଚନା(Prognosis)
ସମ୍ପାଦନାଯକ୍ଷ୍ମା ଜୀବାଣୁ ରୋଗୀ ଦେହରେ ପ୍ରବେଶ କଲା ପରେ ଶରୀରର ପ୍ରତିରୋଧ ପ୍ରଣାଳୀ ତାହାକୁ ପ୍ରତିରୋଧ କରେ । ଏହି ପ୍ରଣାଳୀର କାର୍ଯ୍ୟ ଦକ୍ଷତା କମ ଥିଲେ ଜୀବାଣୁ ବଂଶ ବୃଦ୍ଧି କରେ ଓ ୧ରୁ ୫ % ଲୋକ ରୋଗଗ୍ରସ୍ତ ହୁଅନ୍ତି । କିନ୍ତୁ ଅଧିକାଂଶ କ୍ଷେତ୍ରରେ କୌଣସି ଲକ୍ଷଣ ପ୍ରକାଶ ନ କରି ଏହା ଲୁକ୍କାୟିତ ସଂକ୍ରମଣ ହୋଇ ରହେ । ଏମାନଙ୍କ ମଧ୍ୟରୁ ୫ରୁ ୧୦ % ଲୋକ ଅନେକ ବର୍ଷ ପରେ ଯକ୍ଷ୍ମା ପିଡିତ ହୁଅନ୍ତି ।
ପ୍ରତିରୋଧ ଶକ୍ତି କମିଗଲେ (ଯେପରିକି ଏଚ୍.ଆଇ.ଭି.)ବର୍ଷକୁ ୧୦% ହିସାବରେ ଯକ୍ଷ୍ମା ପୁନଃ ସଚଳ ହୁଏ । ଡି.ଏନ୍.ଏ. ପଦ୍ଧତିରୁ ଜଣାଯାଏ ଯେ ଆଗରୁ ଯେତିକି ଅନୁମାନ କରଯାଉଥିଲା ତାଠାରୁ ଅନେକ ବେଶୀ ପୁନଃ ସଚଳ (ପାୟ ୫୦%)ହେଉଛି । ୧୯୯୫ରେ ମୃତ୍ୟୁ ହାର ୮% ଥିବା ବେଳେ ୨୦୦୮ରେ ଏହା ୪%କୁ କମିଛି ।
ସଂକ୍ରମଣ ଅନୁଶୀଳନ (Epidemiology)
ସମ୍ପାଦନାସାରା ପୃଥୀବିରେ ପ୍ରତି ସେକଣ୍ଡରେ ଜଣେ ହିସାବରେ ମୋଟାମୋଟି ଏକ ତୃତୀଆଂଶ ଲୋକ ଯକ୍ଷ୍ମା ସଂକ୍ରମିତ ହୁଅନ୍ତି । ଏମାନଙ୍କ ମଧ୍ୟରୁ ୯୦ରୁ୯୫% ଲୋକ ଲକ୍ଷଣହୀନ ରହନ୍ତି । ୨୦୦୭ ମସିହାରେ ୧୩.୭ ନିୟୁତ ପୁରୁଣା ସଚଳ ରୋଗୀ ଥିଲେ । ୧୯୧୦ ମସିହାରେ ୮.୮ନିୟୁତ ନୂଆ ରୋଗ ନିର୍ଣ୍ଣୟ୍ ହୋଇଥିଲା ଓ ଅଧିକାଂଶ ବିକାଶଶୀଳ ଦେଶର ଲୋକ ଥିଲେ । ଏମାନଙ୍କ ମଧ୍ୟରୁ ୧.୪୫ ନିୟୁତ ଲୋକଙ୍କର ମୃତ୍ୟୁ ହେଲା ଓ ସେଥିରୁ ୦.୩୫ ନିୟୁତ ଲୋକଙ୍କର ଏଚ୍.ଆଇ.ଭି. ଥିଲା ।
ସଂକ୍ରାମକ ରୋଗ ମଧ୍ୟରେ ସର୍ବାଧିକ ମୃତ୍ୟୁ ସଂଖ୍ୟାରେ ଯକ୍ଷ୍ମାର ସ୍ଥାନ ଦ୍ୱିତୀୟ । ୨୦୦୨ ମସିହା ପରଠାରୁ ନୂଆ ରୋଗୀ ସଂଖ୍ୟା କମିଛି, ଓ ୨୦୦୫ଠାରୁ ସମୁଦାୟ ରୋଗୀ ସଂଖ୍ୟା କମିଛି । ୧୯୯୦ ଓ ୨୦୧୦ ମଧ୍ୟରେ ଚୀନ୍ ନାଟକୀୟ ଭାବେ ଯକ୍ଷ୍ମା ମୃତ୍ୟୁ ସଂଖ୍ୟକୁ ୮୦% କମେଇ ଦେଇଛି । ଏସିଆ ଓ ଆଫ୍ରିକା ଭଳି ବିକାଶଶୀଳ ରାଷ୍ଟ୍ରରେ ଜନସଂଖ୍ୟାର ୮୦% ଲୋକ ଓ ଆମେରିକାରେ କେବଳ ୫ରୁ ୧୦% ଲୋକ ଟ୍ୟୁବରକ୍ୟୁଲିନ ପରୀକ୍ଷାରେ ସକାରାତ୍ମାକ ଦେଖାନ୍ତି । ଯକ୍ଷ୍ମା ନିରାକରଣ ଆଶା ନାଟକୀୟ ଭାବେ କମି ଯାଉଛି । ସକ୍ରିୟ ଟିକା ଅଭାବ, ଖର୍ଚ୍ଚ ସାପେକ୍ଷ ଓ ଲମ୍ବା ସମୟର ରୋଗ ନିର୍ଣ୍ଣୟ ପଦ୍ଧତି, ଅନେକ ମାସର ଚିକିତ୍ସା ଆବଶ୍ୟକତା, ଏଚ୍.ଆଇ.ଭି ଯକ୍ଷ୍ମାର ସହଯୋଗିତା ଓ ଔଷଧ ପ୍ରତିରୋଧ କ୍ଷମତା ଏହି ନିରାକରଣରେ ବାଧା ସୃଷ୍ଟି କରୁଛନ୍ତି ।
୨୦୦୭ ମସିହାରେ ସ୍ୱାଜିଲ୍ୟାଣ୍ଡରେ ସବୁଠାରୁ ଅଧିକ ପ୍ରତି ୧୦୦୦୦୦ ଲୋକରେ ୧୨୦୦ ଲୋକ ରୋଗଗ୍ରସ୍ତ ଥିଲେ । ଭାରତରେ ସବୁଠାରୁ ବେଶୀ ୨ନିୟୁତ ନୂଆ ରୋଗୀ ଥିଲେ । ବିକଶିତ ଦେଶମାନଙ୍କରେ ବହୁତ ଅଳ୍ପ ରୋଗୀ, ବିଶେଷତଃ ସହରାଞ୍ଚଳରେ ଦେଖାଯାଆନ୍ତି । ୨୦୧୦ ମସିହାରେ ପ୍ରତି ଲକ୍ଷେ ଲୋକ ହିସାବରେ ଆଫ୍ରିକାରେ ୩୩୨, ଆମେରିକାରେ ୩୬, ପୂର୍ବ ମେଡିଟେରାନିଆନ୍ ଦେଶମାନଙ୍କରେ ୧୭୩, ୟୁରୋପରେ ୬୩, ଦକ୍ଷିଣ ପୂର୍ବ ଏସିଆରେ ୨୭୮, ପଶ୍ଚିମ ପ୍ରଶାନ୍ତ ମହାସାଗରିୟ ଅଞ୍ଚଳରେ ୧୩୯ ଓ ପୃଥୀବିରେ ୧୭୮ ରୋଗୀ ଥିଲେ । କାନାଡା ଓ ଅଷ୍ଟ୍ରେଲିଆରେ ଦୂର ଦୂରାନ୍ତରେ ରହୁଥିବା ଆଦିବାସି ଲୋକ ସାଧାରଣତଃ ଏହାର ଶୀକାର ହୁଅନ୍ତି । ଆମେରିକାର ଆଦିବାସି ଅଞ୍ଚଳରେ ଅନ୍ୟ ଅଞ୍ଚଳ ଅପେକ୍ଷା ୫ଗୁଣ ଲୋକ ମୃତ୍ୟୁ ମୁଖରେ ପଡନ୍ତି ।
ବିଭିନ୍ନ ବୟସରେ ଯକ୍ଷ୍ମା ହାର ବିଭିନ୍ନ ହୋଇଥାଏ । ଆଫ୍ରିକାର ଯୁବକ ଓ ନବ ଯୁବକମାନେ ପ୍ରାୟ ସଂକ୍ରମିତ ହୁଅନ୍ତି । ଆମେରିକା ଭଳି ବିକସିତ ଦେଶମାନଙ୍କରେ ବୃଦ୍ଧ ଓ ପ୍ରତିରୋଧ ଅକ୍ଷମ ଲୋକଙ୍କଠାରେ ଅଧିକ ଦେଖାଯାଏ ।
ଇତିହାସ
ସମ୍ପାଦନାକାହିଁ କେଉଁ ପୁରାକାଳରୁ ମଣିଷ ଦେହରେ ଯକ୍ଷ୍ମା ଦେଖାଯାଉଛି । ୧୭୦୦୦ବର୍ଷ ତଳେ ଏହି ରୋଗ ଭୋଗିଥିବା ଏକ ମଇଁଷିର ଦେହାବଶେଷ ମିଳିଛି । ଏ ରୋଗ ଗୋମହିଷାଦି ଜନ୍ତୁମାନଙ୍କଠାରୁ ମନୁଷ୍ୟକୁ ଡେଇଁଛି ବା ଏକ ପୂର୍ବ ପୁରୁଷଠାରୁ ଏହି ଦୁଇ ପ୍ରକାର ଜୀବାଣୁ ସୃଷ୍ଟି ହୋଇଛନ୍ତି ତାହା ଏ ପର୍ଯ୍ୟନ୍ତ ନିଶ୍ଚିତ ହୋଇନାହିଁ । ଜିନ(Gene) ଅନୁଶୀଳନ ଓ ତୁଳନା ପରେ ଏହା ପଶୁ ଦେହରୁ ଆସି ନ ଥିବା ଜଣାଯାଏ ଯାହା ପୂର୍ବରୁ ଆସିଥିବା ବିଶ୍ୱାସ କରାଯାଉଥିଲା । ଉଭୟ ପଶୁ ଓ ମନୁଷ୍ୟ ଜୀବାଣୁ ନିଓଲିଥିକ ଯୁଗରୁ ମନୁଷ୍ୟକୁ ଆକ୍ରମଣ କରି ଆସିଛି । ପ୍ରାଗ୍ ଐତିହାସିକ (ଖ୍ରୀ.ପୁ ୪୦୦୦) ଯୁଗର ଅସ୍ଥିରେ ଯକ୍ଷ୍ମାର ପ୍ରମାଣ ମିଳିଛି । ଖ୍ରୀଷ୍ଟ ପୂର୍ବ ୩୦୦୦-୨୪୦୦ର ଇଜିପ୍ଟ ଦେଶୀୟ ମମିର ମେରୁ ଅସ୍ଥିରେ ମଧ୍ୟ ଯକ୍ଷ୍ମାର ପ୍ରମାଣ ମିଳିଛି । ଫୁସଫୁସ ଯକ୍ଷ୍ମାକୁ ଗ୍ରୀକ ଶବ୍ଦ ଥାଇସିସ(Phthisis)ନାମ ଦିଆ ଯାଇଥିଲା । ଖ୍ରୀ.ପୂ. ୪୬୦ ଆଡକୁ ହିପୋକ୍ରିଟ ସେ ସମୟର ସବୁଠାରୁ ବେଶୀ ସଂକ୍ରମଣକାରୀ ରୋଗ ବୋଲି ଜାଣି ପାରିଥିଲେ । ରକ୍ତ ମିଶା କଫ ଓ ଜ୍ୱର ହୋଇ ଏହି ରୋଗ ଅତ୍ୟନ୍ତ ମୃତ୍ୟୁକାରି ବୋଲି ଜଣାଥିଲା । ଜେନେଟିକ୍ ପାଠଦ୍ୱାରା ୧୦୦ ମସିହାଠାରୁ ଆମେରିକାବାସିଙ୍କଠାରେ ଏ ରୋଗ ଥିବା ଜଣା ପଡ଼ିଛି ।
ଶିଳ୍ପ ବିପ୍ଳବ ପୁର୍ବରୁ ଯକ୍ଷ୍ମାକୁ ଭାମ୍ପାୟାର ସାଥିରେ ତୁଳନା କରା ଯାଉଥିଲା । ପରିବାରର ଜଣେ ମରିଗଲେ ଅନ୍ୟ୍ ସଂକ୍ରମିତ ବ୍ୟକ୍ତିର ଧୀରେ ଧୀରେ ସ୍ୱାସ୍ଥ୍ୟ ହାନୀ ହେଉଥିଲା । ସେତେବେଳେ ପ୍ରଥମ ବ୍ୟକ୍ତି ଅନ୍ୟମାନଙ୍କ ପ୍ରାଣ ଧୀରେ ଧୀରେ ଶୋଷି ନେଉଥିବା ବିଶ୍ୱାସ କରାଯାଉଥିଲା ।
ଡାଃ ରିଚାର୍ଡ ମର୍ଟନ ୧୬୮୯ ମସିହାରେ ସର୍ବ ପ୍ରଥମେ ଫୁସଫୁସରେ ଯକ୍ଷ୍ମା ଟ୍ୟୁବରକ୍ଲ ଆକାରରେ ଆରମ୍ଭ ହୁଏ ବୋଲି ଦେଖାଇଥିଲେ । ବହୁତ ପ୍ରକାର ଲକ୍ଷଣ ଦେଖାଯାଉଥିବାରୁ ୧୮୨୦ମସିହା ପର୍ଯ୍ୟନ୍ତ ଗୋଟିଏ ରୋଗ ବୋଲି ଜଣାଯାଇ ନ ଥିଲା ଓ ଜେ.ଏନ୍. ସୋନଲେନ୍ ୧୯୩୯ ମସିହାରେ ଏହାକୁ ଯକ୍ଷ୍ମା ନାମ ଦେଇଥିଲେ । ଜନ କୋଘାନ ୧୮୨୯ରୁ ୧୮୪୫ ମସିହା ମଧ୍ୟରେ ନିଜର ଗୋଟିଏ ମାମୋଥ ଗୁମ୍ଫାରେ ଯକ୍ଷ୍ମା ରୋଗୀମାନଙ୍କୁ ରଖି ଚିକିତ୍ସା କରୁଥିଲେ, ଏହି ଭାବନାରେ ଯେ ଗୁମ୍ଫାର ଖୋଲା ପବନ ଓ ଏକ ନିର୍ଦିଷ୍ଟ ଉତ୍ତାପରେ ରୋଗ ଭଲ ହୋଇଯିବ । ବର୍ଷକ ମଧ୍ୟରେ ସମସ୍ତେ ମରିଯାଇଥିଲେ । ପୋଲାଣ୍ଡର ସୋକୋଲୋସ୍କୋ ସ୍ଥାନରେ ୧୮୫୯ ମସିହାରେ ହରମାନ ବ୍ରେମର୍ ପ୍ରଥମେ ସାନାଟୋରିଅମ୍ ପ୍ରସ୍ତୁତ କରିଥିଲେ ।
ଚିର ନମସ୍ୟ ରବର୍ଟ କକ୍ ୧୮୮୨ ମସିହାରେ ମାଇଲୋବ୍ୟାକ୍ଟେରିଅମ୍ ଟ୍ୟୁବରକ୍ୟୁଲୋସିସ୍ଦ୍ୱାରା ଯକ୍ଷ୍ମା ରୋଗ ହୁଏ ବୋଲି ସର୍ବ ପ୍ରଥମେ ପ୍ରମାଣିତ କରିଥିଲେ ଓ ଏଥି ନିମନ୍ତେ ୧୯୦୫ ମସିହାରେ ଫିଜୋଲୋଜି ଓ ମେଡିସିନ ବିଭାଗର ନୋବେଲ୍ ପୁରସ୍କାର ପାଇଥିଲେ । ଗୋମହିସାଦି ଓ ମନୁଷ୍ୟର ଯକ୍ଷ୍ମା ଏକା ପ୍ରକାରର ଜୀବାଣୁଦ୍ୱାରା ହେବାକୁ ଅସ୍ୱିକାର କରୁଥିଲେ, ତେଣୁ ଦୁଷିତ ଦୁଗ୍ଧ ଯୋଗୁ ରୋଗ ସଂକ୍ରମିତ ହେଉଛି ବୋଲି ଜାଣିବାରେ ଡେରି ହୋଇଥିଲା । ଦୁଧର ପାଶ୍ଚୁରାଇଜସନ ପରେ ଏହି ପ୍ରକାର ସଂକ୍ରମଣ ବନ୍ଦ ହୋଇଗଲା । କକ୍ ଯକ୍ଷ୍ମା ଜୀବାଣୁର ଗ୍ଲିସେରିନ୍ ଏକ୍ସଟ୍ରାକ୍ଟକୁ ଟ୍ୟୁବରକ୍ୟୁଲିନ ନାମ ଦେଇ ଯକ୍ଷ୍ମା ଚିକିତ୍ସା କଲେ କିନ୍ତୁ ଏହା ଫଳପ୍ରଦ ହେଲା ନାହିଁ । ପରେ ଏହା ଲକ୍ଷଣହୀନ ରୋଗୀମାନଙ୍କୁ ସ୍କ୍ରୀନ କରିବାର ସାହାଯ୍ୟ କଲା । ଆଲବର୍ଟ୍ କ୍ୟାଲମେଟ ଓ କ୍ୟାମିଲ୍ ଗେରିନ୍ ଦୁହେଁ ମିଶି ୧୯୦୬ ମସିହାରେ ଗୋମହିସାଦିର ଯକ୍ଷ୍ମା ଜୀବାଣୁକୁ ଶକ୍ତିହୀନ କରି ଟୀକା ପ୍ରସ୍ତୁତ କଲେ । ଏହି ଜୀବାଣୁ ବ୍ୟାସିଲସ ଗୋଷ୍ଟିର ଅନ୍ତର୍ଭୁକ୍ତ । ଏଣୁ ଏହି ଶକ୍ତିହୀନ ଟୀକାର ଜୀବାଣୁକୁ କ୍ୟାଲମେଟ୍ ଗ୍ୟାରିନ୍ ବ୍ୟାସିଲସ (Bacillus of Calmette and Guerin or B.C.G.) କୁହାଗଲା । ଫ୍ରନ୍ସରେ ୧୯୨୧ ମସିହାରେ ଏହାର ପ୍ରୟୋଗ ପରେ ଏହା ପ୍ରସିଦ୍ଧି ଲାଭ କଲା ଓ ଦ୍ୟିତୀୟ ବିଶ୍ୱଯୁଦ୍ଧ ପରେ ଆମେରିକା, ଇଂଲଣ୍ଡ ଓ ଜର୍ମାନୀରେ ପ୍ରୟୋଗ କରାହେଲା ।
୧୯୦୦ ଓ ୨୦୦୦ ଶତାବ୍ଦିରେ ଯକ୍ଷ୍ମା ସହରର ଗରିବ ଲୋକଙ୍କର ପ୍ରଧାନ ଜନ ସ୍ୱାସ୍ଥ୍ୟ ସମସ୍ୟା ରୁପେ ଉଭା ହୋଇଥିଲା । ୧୮୧୫ ମସିହାରେ ଇଂଲଣ୍ଡରେ ଚାରି ଜଣରେ ଜଣେ ଖାଦ୍ୟ ଯୋଗୁ ମରୁ ଥିଲେ । ଫ୍ରାନ୍ସରେ ୧୯୧୮ ମସିହାରେ ପ୍ରତି ୬ ଜଣରେ ଜଣେ ଯକ୍ଷ୍ମା ଯୋଗୁ ମରୁଥିଲେ । ୧୮୮୦ ମସିହାରେ ଏହା ଗୋଟିଏ ଡିଆଁ ରୋଗ ବୋଲି ଜଣାପଡ଼ିବା ପରେ ଇଂଲଣ୍ଡରେ ଏହା ସୂଚୀକୃତ ରୋଗ (Notifiable Disease) ହିସାବରେ ଗ୍ରହଣ କରାଗଲା । ତା ପରେ ଲୋକମାନଙ୍କୁ ଏଣେ ତେଣେ ଛେପ ଖଙ୍କାର ପକେଇବାକୁ ମନା କରାଗଲା । ଗରିବ ଲୋକମାନଙ୍କୁ ଜେଲ ସଦୃଶ ସାନାଟୋରିଅମରେ ରହିବାକୁ କୁହାଗଲା । ଧନୀମାନଙ୍କ ନିମନ୍ତେ ଅଲଗା ଉତ୍ତମ ସାନାଟୋରିଅମର ବନ୍ଦବୋସ୍ତ ଥିଲା । ମୁକ୍ତ ବାୟୁ ସେବନ, ଆଲୋକ ଆଦି ରୋଗୀମାନଙ୍କ ଦେହରେ ପ୍ରତିରୋଧ ସୃଷ୍ଟି କରିବାରେ ସକ୍ଷମ ହେଲା ଓ ଫଳ ସ୍ୱରୁପ ୫୦% ଲୋକ ୫ବର୍ଷ ପର୍ଯ୍ୟନ୍ତ ବଞ୍ଚି ପାରୁଥିଲେ ଓ ସମ ପରିମାଣ ଲୋକ ୫ବର୍ଷ ମଧ୍ୟରେ ମରି ଯାଉଥିଲେ ।(ସିର୍କା ୧୯୧୬)
ୟୁରୋପରେ ଯକ୍ଷ୍ମା ରୋଗୀ ସଂଖ୍ୟା ୧୬୦୦ ଶତାବ୍ଦିରେ ବଢି ଚାଲିଲା । ୧୮୦୦ ମସିହା ବେଳକୁ ସମୁଦାୟ ମୃତ୍ୟୁ ସଂଖ୍ୟାର ୨୫% କେବଳ ଯକ୍ଷ୍ମା ରୋଗ ଯୋଗୁ ହେଉଥିଲା । ୧୯୧୩ ମସିହା ବେଳକୁ ବ୍ରିଟେନରେ କେବଳ ଯକ୍ଷ୍ମା ନିମନ୍ତେ ମେଡିକାଲ୍ ରିସର୍ଚ୍ଚ କାଉନସିଲ ଗଠନ କରାଗଲା । ୧୯୫୦ ମସିହା ସୁଦ୍ଧା ଉପଯୁକ୍ତ ଜନ ସ୍ୱାସ୍ଥ୍ୟ ଶିକ୍ଷା ଯୋଗୁ ଉପଯୁକ୍ତ ଔଷଧ ଉଦ୍ଭାବନ ନ ହୋଇ ମଧ୍ୟ ମୃତ୍ୟୁ ହାର ୯୦% କମିଗଲା ।
ଆଣ୍ଟିବାୟୋଟକର ବିକାଶ ହେବା ପୂର୍ବରୁ ଗୁରୁତର ଫୁସଫୁସ ଯକ୍ଷ୍ମା ରୋଗୀମାନଙ୍କର ଫୁସଫୁସକୁ ଅପରେସନ୍ଦ୍ୱାରା କଣା କରି ସଙ୍କୁଚିତ (Pneumothorax Technique ) କରିଦେଇ ବିଶ୍ରାମ ଦେଉଥିଲେ । ଫଳତଃ ରୋଗ ଉପଶମ ହେଉଥିଲା । ଆଜିକାଲି ଅପରେଶନ କ୍ୱଚିତ ହେଉଛି । ଫୁସଫୁସରେ ଫାଙ୍କା ସ୍ଥାନ() ରହିଲେ ଅପରେଶନ କରି ତାହାକୁ ବନ୍ଦ କରିଦିଆଯାଉଛି । ଫଳରେ ଜୀବାଣୁ ରକ୍ତାରେ ଥିବା ଆଣ୍ଟିବାୟୋଟିକ ସଂସ୍ପର୍ଷରେ ଆସି ମରିଯାଉଛନ୍ତି । ଔଷଧ ପ୍ରତିରୋଧକାରୀ ଜୀବାଣୁ ସୃଷ୍ଟି ହେବା ପରେ ପୁନଶ୍ଚ ଡବ୍ଲ୍ୟୁ.ଏଚ.ଓ.ଦ୍ୱାରା ସ୍ୱାସ୍ଥ୍ୟ୍ ଏମର୍ଜେନ୍ସି ଘୋଷଣା କରା ହୋଇଛି ।
ସମାଜ ଓ ଉତ୍କର୍ଷ
ସମ୍ପାଦନାନିମ୍ନ ଓ ମଧ୍ୟ ଆମଦାନୀକାରି ଦେଶମାନଙ୍କ ନିମନ୍ତେ ଡବ୍ଲ୍ୟୁ.ଏଚ.ଓ. ଏବଂ ମେଲିନ୍ଡା ଗେଟ୍ସ ଫାଉଣ୍ଡେସନ ଦ୍ୱୟ ଏକ ନୂତନ ଅତି ଶୀଘ୍ର କାମ କରୁଥିବା ପରୀକ୍ଷା(Test)ନିମନ୍ତେ ଅର୍ଥ ସାହାଯ୍ୟ କରୁଛନ୍ତି । ୨୦୧୧ ମସିହାରେ ମଧ୍ୟ ଅନେକ ଗରିବ ଦେଶ କଫ ଖଙ୍କାର ପରୀକ୍ଷାଦ୍ୱାରା ରୋଗ ନିର୍ଣ୍ଣୟ ନିମନ୍ତେ ଅଣୁବୀକ୍ଷଣ ଯନ୍ତ୍ର ଉପରେ ନିର୍ଭରଶୀଳ ।
୨୦୧୦ ମସିହାରେ ଭାରତରେ ପୃଥୀବିର ଅନ୍ୟ ସମସ୍ତ ଦେଶ ଅପେକ୍ଷା ଅଧିକ ଯକ୍ଷ୍ମା ରୋଗି ଥିଲେ । ଏହା କିଛି ପରିମାଣରେ ଘରୋଇ ସ୍ୱାସ୍ଥ୍ୟ ସେବାର ଅନୁପଯୁକ୍ତ ରୋଗୀ ଯତ୍ନ ଯୋଗୁ ହୋଇପାରେ । ଜନ ସ୍ୱାସ୍ଥ୍ୟ ସେବା ଅନ୍ତର୍ଗତ
ଆର୍.ଏନ୍.ଟି.ସି.ପି ପ୍ରୋଗ୍ରାମ ଜରିଆରେ ରୋଗୀ ସଂଖ୍ୟା କମେଇବା ଚେଷ୍ଟା ଚାଲିଛି ।
ଗବେଷଣା
ସମ୍ପାଦନାବି.ସି.ଜି. ଟୀକା ଅନେକ ସମୟରେ ଫଳପ୍ରଦ ନ ହେଉ ଥିବାରୁ ନୂଆ ଟୀକା ଉଦ୍ଭାବନ ନିମନ୍ତେ ଚେଷ୍ଟା ଚାଲିଛି । ଅନେକ ସମ୍ଭାବ୍ୟ ରୋଗୀମାନଙ୍କ ଦେହରେ ପ୍ରଥମ ଓ ଦ୍ୱିତୀୟ ସୋପାନର ପରୀକ୍ଷା ନିରିକ୍ଷା ଚାଲିଛି । ପ୍ରଚଳିତ ଟୀକାର ଉପାଦେୟତା ବୃଦ୍ଧି କରିବା ନିମନ୍ତେ ଦୁଇ ପ୍ରକାର ଚେଷ୍ଟା ଚାଲିଛି । ଗୋଟିଏ ପ୍ରଣାଳିରେ ପ୍ରଚଳିତ ଟୀକାରେ ନୂଆ କିଛି ଯୋଗ କରିବା ଉଦ୍ୟମ ଓ ଅନ୍ୟ ପ୍ରଣାଳିରେ ସଂମ୍ପୁର୍ଣ୍ଣ ନୂଆ ଟୀକା ବାହାର କରିବାର ଉଦ୍ୟମ ଚାଲିଛି । ଭାକ୍ସିନିଆ ଭାଇରସର ଜୀନ ପରିବର୍ତ୍ତନ କରି ଏମ୍.ଭି.ଏ.୮୫ ଏ ଟୀକା ପରୀକ୍ଷା ଚାଲିଛି । ଗୁପ୍ତ ଓ ସଚଳ ରୋଗରେ ଟୀକା କାମ କରିବା ଆଶା ରହିଛି ।
ଗବେଷକ ଓ ସମିକ୍ଷକମାନେ ବିଭିନ୍ନ ପୁରସ୍କାର, ଅର୍ଥ ସାହାଯ୍ୟ ଓ ବଜାର ସୃଷ୍ଟି ସୁଯୋଗ ଦେଇ ଏ ଦିଗରେ ଆଗେଇବା ଚେଷ୍ଟା କରୁଛନ୍ତି । ଗବେଷଣା ରତ ସଂସ୍ଥାମାନଙ୍କର ନାମ: ସ୍ଟପ ଟିବି ପାର୍ଟନରସିପ, ଏରାସ ଗ୍ଲୋବାଲ ଟିବି ଭାକସିନ୍ ଫାଉଣ୍ଡେସନ, ସାଉଥ ଆଫ୍ରିକାନ ଟିବି ଭାକସିନ ଇନିସିଏଟିଭ । ବିଲ୍ ଓ ଏଲିଣ୍ଡା ଗେଟ୍ସ ଫାଉଣ୍ଡେସନ ତରଫରୁ ଏରାଲ୍ ଗ୍ଲୋବାଲ୍ ଟିବି ଫାଉଣ୍ଡେସନକୁ ଅତ୍ୟଧିକ ଯକ୍ଷ୍ମା ପ୍ରବଣ ଦେଶମାନଙ୍କ ସକାଶେ ଉନ୍ନତ ଟୀକା ପ୍ରସ୍ତୁତ ନିମନ୍ତେ ୨୮୦ମିଲିଅନ୍ ୟୁ.ଏସ୍. ଡକାରରୁ ଅଧିକ ଅର୍ଥ ସାହାଯ୍ୟ କରାଯାଇଛି ।
ଅନ୍ୟ ପଶୁ ନିମନ୍ତେ
ସମ୍ପାଦନାବଣୁଆ ପଶୁ ମାନଙ୍କଠାରେ ମାନବ ଯକ୍ଷ୍ମା କ୍ୱଚିତ ଦେଖାଯାଏ । ନିଉଜିଲ୍ୟାଣ୍ଡର ଗୋ ପଶୁ ଓ ହରିଣ ପଶୁଙ୍କର ଯକ୍ଷ୍ମା ନିର୍ମୁଳ ନିମନ୍ତେ ଚେଷ୍ଟା ସଫଳ ହୋଇଛି କିନ୍ତୁ ଇଂଲଣ୍ଡରେ ଏହ ଫଳପ୍ରଦ ହୋଇପାରି ନାହିଁ ।
ଆହୁରି ଦେଖନ୍ତୁ
ସମ୍ପାଦନାଆଧାର
ସମ୍ପାଦନା- ↑ ୧.୦ ୧.୧ ୧.୨ ୧.୩ ୧.୪ ୧.୫ ୧.୬ ୧.୭ "Tuberculosis Fact sheet N°104". WHO. October 2015. Archived from the original on 14 February 2016. Retrieved 11 February 2016.
{{cite web}}: CS1 maint: bot: original URL status unknown (link) - ↑ The Chambers Dictionary. New Delhi: Allied Chambers India Ltd. 1998. p. 352. ISBN 978-81-86062-25-8. Archived from the original on 2022-10-07. Retrieved 2016-04-12.
{{cite book}}: CS1 maint: bot: original URL status unknown (link) - ↑ ୩.୦ ୩.୧ ୩.୨ ୩.୩ ୩.୪ ୩.୫ ୩.୬ ୩.୭ Dolin, [edited by] Gerald L. Mandell, John E. Bennett, Raphael (2010). Mandell, Douglas, and Bennett's principles and practice of infectious diseases (7th ed.). Philadelphia, PA: Churchill Livingstone/Elsevier. pp. Chapter 250. ISBN 978-0-443-06839-3.
{{cite book}}:|first=has generic name (help)CS1 maint: multiple names: authors list (link) - ↑ "Basic TB Facts". CDC. March 13, 2012. Archived from the original on 6 February 2016. Retrieved 11 February 2016.
{{cite web}}: CS1 maint: bot: original URL status unknown (link) - ↑ Konstantinos A (2010). "Testing for tuberculosis". Australian Prescriber. 33 (1): 12–18. Archived from the original on 2016-04-17. Retrieved 2016-04-12.
{{cite journal}}: CS1 maint: bot: original URL status unknown (link) - ↑ Hawn, TR; Day, TA; Scriba, TJ; Hatherill, M; Hanekom, WA; Evans, TG; Churchyard, GJ; Kublin, JG; Bekker, LG; Self, SG (December 2014). "Tuberculosis vaccines and prevention of infection". Microbiology and molecular biology reviews: MMBR. 78 (4): 650–71. doi:10.1128/MMBR.00021-14. PMC 4248657. PMID 25428938.
- ↑ Harris, Randall E. (2013). Epidemiology of chronic disease: global perspectives. Burlington, MA: Jones & Bartlett Learning. p. 682. ISBN 9780763780470.
{{cite book}}: External link in|ref= - ↑ ୮.୦ ୮.୧ Organization, World Health (2008). Implementing the WHO Stop TB Strategy: a handbook for national TB control programmes. Geneva: World Health Organization. p. 179. ISBN 9789241546676.
- ↑ "Tuberculosis". World Health Organization. 2002. Archived from the original on 2016-04-23. Retrieved 2016-04-12.
{{cite web}}: CS1 maint: bot: original URL status unknown (link) - ↑ ୧୦.୦ ୧୦.୧ ୧୦.୨ ୧୦.୩ ୧୦.୪ ୧୦.୫ Kumar V, Abbas AK, Fausto N, Mitchell RN (2007). Robbins Basic Pathology (8th ed.). Saunders Elsevier. pp. 516–522. ISBN 978-1-4160-2973-1.
{{cite book}}: CS1 maint: multiple names: authors list (link) - ↑ ୧୧.୦୦ ୧୧.୦୧ ୧୧.୦୨ ୧୧.୦୩ ୧୧.୦୪ ୧୧.୦୫ ୧୧.୦୬ ୧୧.୦୭ ୧୧.୦୮ ୧୧.୦୯ Lawn, SD; Zumla, AI (2 July 2011). "Tuberculosis". Lancet. 378 (9785): 57–72. doi:10.1016/S0140-6736(10)62173-3. PMID 21420161.
- ↑ Schiffman G (15 January 2009). "Tuberculosis Symptoms". eMedicineHealth. [web.archive.org/web/20090516075020/http://www.emedicinehealth.com/tuberculosis/page3_em.htm Archived] from the original on 16 May 2009. Retrieved 12 April 2016.
{{cite web}}: Check|archive-url=value (help) - ↑ ୧୩.୦ ୧୩.୧ ୧୩.୨ ୧୩.୩ ୧୩.୪ Gibson, Peter G. (ed.); Abramson, Michael (ed.); Wood-Baker, Richard (ed.); Volmink, Jimmy (ed.); Hensley, Michael (ed.); Costabel, Ulrich (ed.) (2005). Evidence-Based Respiratory Medicine (1st ed.). BMJ Books. p. 321. ISBN 978-0-7279-1605-1. Archived from the original on 2016-07-11. Retrieved 2016-04-13.
{{cite book}}:|first1=has generic name (help)CS1 maint: bot: original URL status unknown (link) - ↑ Behera, D. (2010). Textbook of Pulmonary Medicine (2nd ed.). New Delhi: Jaypee Brothers Medical Publishers. p. 457. ISBN 978-81-8448-749-7.[permanent dead link]
- ↑ Halezeroğlu, S; Okur, E (March 2014). "Thoracic surgery for haemoptysis in the context of tuberculosis: what is the best management approach?". Journal of Thoracic Disease. 6 (3): 182–5. doi:10.3978/j.issn.2072-1439.2013.12.25. PMID 24624281.
- ↑ Jindal, editor-in-chief SK (2011). Textbook of Pulmonary and Critical Care Medicine. New Delhi: Jaypee Brothers Medical Publishers. p. 549. ISBN 978-93-5025-073-0.
{{cite book}}:|first=has generic name (help) - ↑ ୧୭.୦ ୧୭.୧ Golden MP, Vikram HR (2005). "Extrapulmonary tuberculosis: an overview". American Family Physician. 72 (9): 1761–8. PMID 16300038.
- ↑ Kabra, [edited by] Vimlesh Seth, S.K. (2006). Essentials of tuberculosis in children (3rd ed.). New Delhi: Jaypee Bros. Medical Publishers. p. 249. ISBN 978-81-8061-709-6.
{{cite book}}:|first=has generic name (help)CS1 maint: multiple names: authors list (link)[permanent dead link] - ↑ Manual of Surgery. Kaplan Publishing. 2008. p. 75. ISBN 9781427797995.
- ↑ Southwick F (10 December 2007). "Chapter 4: Pulmonary Infections". Infectious Diseases: A Clinical Short Course, 2nd ed. McGraw-Hill Medical Publishing Division. pp. 104, 313–4. ISBN 0-07-147722-5.
- ↑ Jindal, editor-in-chief SK (2011). Textbook of Pulmonary and Critical Care Medicine. New Delhi: Jaypee Brothers Medical Publishers. p. 525. ISBN 978-93-5025-073-0.
{{cite book}}:|first=has generic name (help) - ↑ Niederweis M, Danilchanka O, Huff J, Hoffmann C, Engelhardt H (March 2010). "Mycobacterial outer membranes: in search of proteins". Trends in Microbiology. 18 (3): 109–16. doi:10.1016/j.tim.2009.12.005. PMC 2931330. PMID 20060722.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ ୨୩.୦ ୨୩.୧ Madison B (2001). "Application of stains in clinical microbiology". Biotechnic & Histochemistry. 76 (3): 119–25. doi:10.1080/714028138. PMID 11475314.
- ↑ Parish T., Stoker N. (1999). "Mycobacteria: bugs and bugbears (two steps forward and one step back)". Molecular Biotechnology. 13 (3): 191–200. doi:10.1385/MB:13:3:191. PMID 10934532.
- ↑ Medical Laboratory Science: Theory and Practice. New Delhi: Tata McGraw-Hill. 2000. p. 473. ISBN 0-07-463223-X.
- ↑ "Acid-Fast Stain Protocols". 21 August 2013. Archived from the original on 1 October 2011. Retrieved 26 March 2016.
- ↑ Kommareddi S., Abramowsky C., Swinehart G., Hrabak L. (1984). "Nontuberculous mycobacterial infections: comparison of the fluorescent auramine-O and Ziehl-Neelsen techniques in tissue diagnosis". Human Pathology. 15 (11): 1085–1089. doi:10.1016/S0046-8177(84)80253-1. PMID 6208117.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ van Lettow, Monique; Whalen, Christopher (2008). Nutrition and health in developing countries (2nd ed.). Totowa, N.J. (Richard D. Semba and Martin W. Bloem, eds.): Humana Press. p. 291. ISBN 978-1-934115-24-4.
- ↑ van Soolingen D.; et al. (1997). "A novel pathogenic taxon of the Mycobacterium tuberculosis complex, Canetti: characterization of an exceptional isolate from Africa". International Journal of Systematic Bacteriology. 47 (4): 1236–45. doi:10.1099/00207713-47-4-1236. PMID 9336935.
{{cite journal}}: Unknown parameter|name-list-format=ignored (|name-list-style=suggested) (help) - ↑ Niemann S.; et al. (2002). "Mycobacterium africanum Subtype II Is Associated with Two Distinct Genotypes and Is a Major Cause of Human Tuberculosis in Kampala, Uganda". Journal of Clinical Microbiology. 40 (9): 3398–405. doi:10.1128/JCM.40.9.3398-3405.2002. PMC 130701. PMID 12202584.
{{cite journal}}: Unknown parameter|name-list-format=ignored (|name-list-style=suggested) (help) - ↑ Niobe-Eyangoh S.N.; et al. (2003). "Genetic Biodiversity of Mycobacterium tuberculosis Complex Strains from Patients with Pulmonary Tuberculosis in Cameroon". Journal of Clinical Microbiology. 41 (6): 2547–53. doi:10.1128/JCM.41.6.2547-2553.2003. PMC 156567. PMID 12791879.
{{cite journal}}: Unknown parameter|name-list-format=ignored (|name-list-style=suggested) (help) - ↑ Acton, Q. Ashton (2011). Mycobacterium Infections: New Insights for the Healthcare Professional. ScholarlyEditions. p. 1968. ISBN 978-1-4649-0122-5. Archived from the original on 2023-01-14. Retrieved 2016-04-13.
{{cite book}}: CS1 maint: bot: original URL status unknown (link) - ↑ Pfyffer, GE; Auckenthaler, R; van Embden, JD; van Soolingen, D (Oct–Dec 1998). "Mycobacterium canettii, the smooth variant of M. tuberculosis, isolated from a Swiss patient exposed in Africa". Emerging Infectious Diseases. 4 (4): 631–4. doi:10.3201/eid0404.980414. PMC 2640258. PMID 9866740.
- ↑ Panteix, G; Gutierrez, MC; Boschiroli, ML; Rouviere, M; Plaidy, A; Pressac, D; Porcheret, H; Chyderiotis, G; Ponsada, M; Van Oortegem, K; Salloum, S; Cabuzel, S; Bañuls, AL; Van de Perre, P; Godreuil, S (August 2010). "Pulmonary tuberculosis due to Mycobacterium microti: a study of six recent cases in France". Journal of Medical Microbiology. 59 (Pt 8): 984–9. doi:10.1099/jmm.0.019372-0. PMID 20488936.
- ↑ Thoen C, Lobue P, de Kantor I (2006). "The importance of Mycobacterium bovis as a zoonosis". Veterinary Microbiology. 112 (2–4): 339–45. doi:10.1016/j.vetmic.2005.11.047. PMID 16387455.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ ୩୬.୦ ୩୬.୧ World Health Organization (2011). "The sixteenth global report on tuberculosis" (PDF). Archived from the original on 2013-02-03. Retrieved 2016-04-13.
{{cite web}}: CS1 maint: bot: original URL status unknown (link) - ↑ World Health Organization. "Global tuberculosis control–surveillance, planning, financing WHO Report 2006". Archived from the original on 6 October 2006. Retrieved 13 October 2006.
{{cite web}}: CS1 maint: bot: original URL status unknown (link) - ↑ Chaisson, RE; Martinson, NA (13 March 2008). "Tuberculosis in Africa—combating an HIV-driven crisis". The New England Journal of Medicine. 358 (11): 1089–92. doi:10.1056/NEJMp0800809. PMID 18337598.
- ↑ ୩୯.୦ ୩୯.୧ Griffith D, Kerr C (1996). "Tuberculosis: disease of the past, disease of the present". Journal of Perianesthesia Nursing. 11 (4): 240–5. doi:10.1016/S1089-9472(96)80023-2. PMID 8964016.
- ↑ ୪୦.୦ ୪୦.୧ ATS/CDC Statement Committee on Latent Tuberculosis Infection (June 2000). "Targeted tuberculin testing and treatment of latent tuberculosis infection. American Thoracic Society". MMWR. Recommendations and Reports. 49 (RR–6): 1–51. PMID 10881762. Archived from the original on 2016-04-02. Retrieved 2016-04-13.
{{cite journal}}:|author1=has generic name (help)CS1 maint: bot: original URL status unknown (link) - ↑ van Zyl Smit, RN; Pai, M; Yew, WW; Leung, CC; Zumla, A; Bateman, ED; Dheda, K (January 2010). "Global lung health: the colliding epidemics of tuberculosis, tobacco smoking, HIV and COPD". European Respiratory Journal. 35 (1): 27–33. doi:10.1183/09031936.00072909. PMID 20044459.
These analyses indicate that smokers are almost twice as likely to be infected with TB and to progress to active disease (RR of about 1.5 for latent TB infection (LTBI) and RR of ∼2.0 for TB disease). Smokers are also twice as likely to die from TB (RR of about 2.0 for TB mortality), but data are difficult to interpret because of heterogeneity in the results across studies.
- ↑ Restrepo, BI (15 August 2007). "Convergence of the tuberculosis and diabetes epidemics: renewal of old acquaintances". Clinical Infectious Diseases. 45 (4): 436–8. doi:10.1086/519939. PMC 2900315. PMID 17638190.
- ↑ Möller, M; Hoal, EG (March 2010). "Current findings, challenges and novel approaches in human genetic susceptibility to tuberculosis". Tuberculosis. 90 (2): 71–83. doi:10.1016/j.tube.2010.02.002. PMID 20206579.
- ↑ World Health Organization. "Global tuberculosis control–surveillance, planning, financing WHO Report 2006". Archived from the original on 6 October 2006. Retrieved 13 October 2006.
{{cite web}}: CS1 maint: bot: original URL status unknown (link) - ↑ Chaisson, RE; Martinson, NA (13 March 2008). "Tuberculosis in Africa—combating an HIV-driven crisis". The New England Journal of Medicine. 358 (11): 1089–92. doi:10.1056/NEJMp0800809. PMID 18337598.
- ↑ van Zyl Smit, RN; Pai, M; Yew, WW; Leung, CC; Zumla, A; Bateman, ED; Dheda, K (January 2010). "Global lung health: the colliding epidemics of tuberculosis, tobacco smoking, HIV and COPD". European Respiratory Journal. 35 (1): 27–33. doi:10.1183/09031936.00072909. PMID 20044459.
These analyses indicate that smokers are almost twice as likely to be infected with TB and to progress to active disease (RR of about 1.5 for latent TB infection (LTBI) and RR of ∼2.0 for TB disease). Smokers are also twice as likely to die from TB (RR of about 2.0 for TB mortality), but data are difficult to interpret because of heterogeneity in the results across studies.
- ↑ Restrepo, BI (15 August 2007). "Convergence of the tuberculosis and diabetes epidemics: renewal of old acquaintances". Clinical Infectious Diseases. 45 (4): 436–8. doi:10.1086/519939. PMC 2900315. PMID 17638190.
- ↑ Möller, M; Hoal, EG (March 2010). "Current findings, challenges and novel approaches in human genetic susceptibility to tuberculosis". Tuberculosis. 90 (2): 71–83. doi:10.1016/j.tube.2010.02.002. PMID 20206579.
ଅଧିକ ତଥ୍ୟ
ସମ୍ପାଦନା- ଯକ୍ଷ୍ମା at Curlie
- "Tuberculosis (TB)". Centers for Disease Control.
- "Tuberculosis (TB)". UK Health Protection Agency. Archived from the original on 2007-07-05. Retrieved 2012-09-16.